Wir haben kürzlich über die PIONEER-AF-PCI-Studie berichtet, in der drei verschiedene antithrombotische Mehrfach-Regime bei Patienten mit Vorhofflimmern und Koronarinterventionen getestet wurden (1). Bei diesen Patienten ergibt sich ein großes therapeutisches Problem, denn sie sind einerseits stark blutungsgefährdet und haben andererseits ein hohes Risiko für ischämische Ereignisse (Schlaganfälle, Stent-Thrombosen). Die Standardtherapie besteht bislang aus einem oralen Antikoagulans (OAK), entweder einem Vitamin-K-Antagonisten (VKA; INR: 2-2,5) oder einem neuen Antikoagulans (NOAK) plus doppelter Plättchenhemmung (meist ASS plus Clopidogrel) für einen begrenzten Zeitraum (sog. Tripel-Therapie, vgl. 2, 3). Bei etwa einem Viertel dieser Patienten kommt es hierunter jedoch zu klinisch bedeutsamen Blutungen. Deshalb empfehlen aktuelle Leitlinien für Patienten mit erhöhtem Blutungsrisiko statt der Tripel- nur eine duale Therapie aus Clopidogrel und einem OAK. Von Ticagrelor (Tic) und Prasugrel (Pra) als Kombinationspartner wird aus Sicherheitsgründen explizit abgeraten (4). Grundlage dieser Empfehlungen sind die WOEST- und die PIONEER-AF-PCI-Studien, über die wir ausführlich berichtet haben (vgl. 1, 5).
In der PIONEER-AF-PCI-Studie (n = 2.124) waren Blutungen unter dosis-reduziertem Rivaroxaban plus doppelter bzw. einfacher Plättchenhemmung gegenüber der Standard-Tripel-Therapie deutlich seltener. Allerdings war die Aussagekraft dieser Studie wegen methodischer Mängel eingeschränkt (offenes Design, nicht äquivalente Dosierungen, Gruppen zu klein für verlässliche Aussagen zu Stent-Thrombosen und anderen ischämischen Ereignissen; vgl. 1).
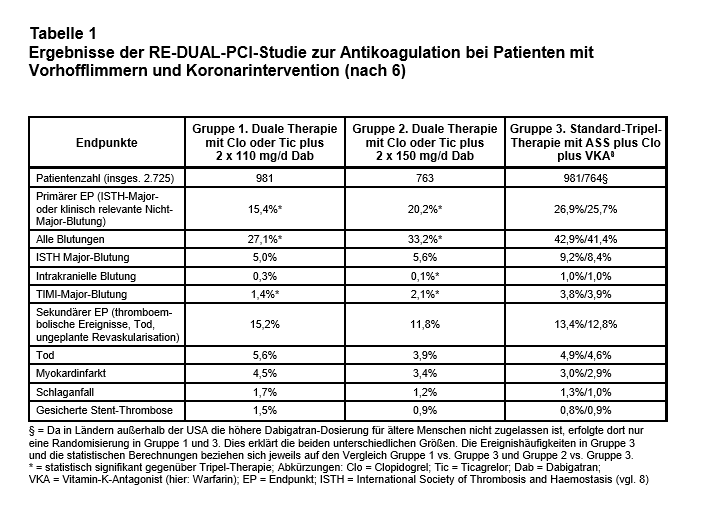
Nun hat auch Boehringer Ingelheim sein NOAK Dabigatran (Dab) bei dieser Indikation getestet. In der RE-DUAL-PCI-Studie (6) wurden insgesamt 2.725 Patienten offen mit drei verschiedenen Regimen behandelt: Gruppe 1. Duale Therapie mit Clopidogrel (Clo) oder Ticagrelor (Tic) plus zweimal 110 mg/d Dab; Gruppe 2. Duale Therapie mit Clo oder Tic plus zweimal 150 mg/d Dab; Gruppe 3. Tripel-Therapie mit ASS plus Clo oder Tic plus VKA (Ziel-INR 2-3). ASS wurde bei Patienten mit Bare-Metal-Stents nach einem Monat und mit Drug-Eluting-Stents nach drei Monaten abgesetzt. Ältere Patienten außerhalb der USA wurden nur in Gruppe 1 und 3 gelost, da die höhere Dab-Dosierung dort für sie (> 80 Jahre, in Japan > 70 Jahre) nicht zugelassen ist. Deshalb sind die drei Gruppen unterschiedlich groß.
Ursprünglich sollten 8.520 Patienten an 414 Zentren in 41 Ländern eingeschlossen werden, um eine Nicht-Unterlegenheit der dualen Therapie gegenüber der Tripel-Therapie hinsichtlich ischämischer Ereignisse nachzuweisen. Da „der Einschluss dieser Patientenzahl in einer angemessenen Zeit als nicht durchführbar erachtet wurde“, wurde das Protokoll während der Studie geändert und die Blutungskomplikationen als alleiniger primärer Endpunkt eingeführt. Hierdurch konnte die erforderliche Patientenzahl in etwa gedrittelt werden (auf 2.725). Die Tatsache, dass das Protokoll nachträglich geändert wurde und dass es über zwei Jahre nicht annähernd gelang, an > 400 Kliniken je ca. 20 Patienten zu rekrutieren, ist bemerkenswert und muss als vergebene Chance angesehen werden, diese Frage abschließend zu klären. Da das Design der Studie am Ende der PIONEER-AF-PCI-Studie stark ähnelte, gelten nun auch die gleichen Kritikpunkte (s.o.).
Ergebnisse: 68 Patienten zogen ihre Einwilligung zurück (2% in Gruppe 1, 0,5% in Gruppe 2 und 3,9% in Gruppe 3). Von den Patienten, die die Studie beendeten und ausgewertet werden konnten, setzten 392 die zugeloste Therapie vorzeitig ab (13,3% in Gruppe 1, 13% in Gruppe 2 und 16,6% in Gruppe 3), überwiegend wegen Blutungskomplikationen oder Verschlechterung der Nierenfunktion. Das mittlere Alter betrug 70,8 Jahre, davon waren 16,8% “Ältere”. Der gewählte P2Y12-Blocker war überwiegend Clo, nur 12% erhielten Tic. In Gruppe 3 waren 64% der INR-Messergebnisse im therapeutischen Fenster. Die mittlere Expositionszeit mit dem zugelosten antithrombotischen Regime betrug 12,3 Monate, die Nachbeobachtungszeit 14 Monate. Die hämorrhagischen und ischämischen Ereignisraten sind in Tab. 1 dargestellt. Die Ergebnisse ähneln den Ergebnissen der PIONEER-AF-PCI-Studie.
Der Vorteil der dualen Therapie mit Dab gegenüber der Standard-Tripel-Therapie beträgt hinsichtlich des primären Endpunkts Blutungen bei der niedrigen Dosierung relativ 48% und absolut 11,5% und bei der normalen Dosierung relativ 28% und absolut 5,5%. Die Häufigkeit bedeutsamer Thromboembolien war in den beiden Dab-Gruppen etwa gleich wie in der Tripel-Gruppe (+1,8% bei niedriger und -1,0% bei normaler Dosierung).
Im begleitenden Editorial (7) wird bedauert, dass nach WOEST (Tripel-Therapie vs. VKA plus Clo) und PIONEER-AF-PCI (1) dies nun das dritte RCT ist, das zeigt, dass eine weniger intensive antithrombotische Therapie zu weniger Blutungen führt, aber nicht ausreichend gepowert ist, um belegen zu können, dass bei diesem Vorgehen am Ende Thrombosen nicht doch häufiger sind. Trotzdem sei es vor dem Hintergrund der drei genannten Studien schwer, sich künftig noch für eine Tripel-Therapie zu entscheiden.
Fazit: Die duale antithrombotische Therapie (orales Antikoagulans plus einfache Hemmung der Thrombozytenfunktion) hat bei Patienten mit Vorhofflimmern und neuimplantiertem koronarem Stent eine günstigere Nutzen-Risiko-Relation als die klassische Dreifach-Therapie (orales Antikoagulans plus doppelte Hemmung der Thrombozytenfunktion). Eine Überlegenheit der NOAK gegenüber Vitamin-K-Antagonisten lässt sich aus den bisherigen RCT bei der genannten Indikation nicht ableiten.
Literatur
- Gibson, C.M, et al. (PIONEER AF-PCI = Open-label, randomized, controlled, multicenter study exploring two treatment strategies of rivaroxaban and dose-adjusted oral vitamin K antagonist treatment strategy in subjects with Atrial Fibrillation who undergo Percutaneous Coronary Intervention): N. Engl. J. Med. 2016, 375, 2423. Link zur Quelle . AMB 2017, 51, 17. Link zur Quelle
- AMB 2012, 46, 17. Link zur Quelle
- Kirchhof, P., et al.: Eur. Heart J. 2016, 37, 2893. Link zur Quelle
- Valgimigli, M., et al.: Eur. Heart J. 2017 Aug 26. doi: 10.1093/eurheartj/ehx419. Epub ahead of print. Link zur Quelle
- Dewilde, W.J., et al. (WOEST = What is the Optimal antiplatElet and anticoagulant therapy in patients with oral anticoagulation and coronary StenTing): Lancet 2013, 381, 1107. Link zur Quelle AMB 2013, 47, 36 Link zur Quelle . AMB 2013, 47, 60. Link zur Quelle
- Cannon, C.P., et al. (RE-DUAL PCI = Randomized Evaluation of DUAL antithrombotic therapy with Dabigatran versus triple therapy with warfarin in patients with nonvalvular atrial fibrillation undergoing Percutaneous Coronary Intervention): N. Engl. J. Med. 2017, 377, 1513. Link zur Quelle
- Piccini, J.P., und Jones, W.S.: N. Engl. J. Med. 2017, 377, 1580. Link zur Quelle
- Rodeghiero, F., et al.: J. Thromb. Haemost. 2010, 8, 2063. Link zur Quelle