Die manisch-depressive Erkrankung – auch bipolare Störung genannt – ist charakterisiert durch ihr hohes, lebenslanges Rezidiv- und Suizidrisiko. Sie bedarf deshalb im allgemeinen einer medikamentösen Langzeittherapie.
In den letzten Monaten wurden einige deutsche Psychiater bzw. psychiatrische Fachgesellschaften im Hinblick auf die Entscheidung des Ersten Senats des Bundessozialgerichts vom 19.3.2002 aktiv: Sie haben eine große Fülle von Medikamenten als angeblich unverzichtbar für die moderne, d.h. Off-label-Behandlung bipolarer Störungen dem Ministerium gegenüber aufgelistet. Darunter finden sich zahlreiche alte und neue Antikonvulsiva – teilweise in bizarren und durch keine Studien als wirksam belegten freien Kombinationen – die alle als Alternative zu den angeblich toxischen, altmodischen und angeblich in vielen Fällen nicht wirksamen Lithiumsalzen angepriesen und eingesetzt werden. Hier reflektiert sich eine Situation, die grell beleuchtet, welche Kräfte derzeit die Verordnung von Medikamenten bestimmen. Schon in den 70er und 80er Jahren wurde in Frankreich, Japan, Deutschland und später in den USA beobachtet, daß bestimmte Antikonvulsiva, wie etwa Carbamazepin (Tegretal u.v.a.) oder Valproinsäure (Orfiril u.v.a.), antimanische Effekte ähnlich den Lithiumsalzen (Quilonum u.a.) haben. Dies wiederum stimulierte eine Fülle von biochemischen Arbeiten und biologisch-psychiatrischen Konzepten bei der Suche nach einem gemeinsamen Wirkungsnenner von Lithium und Antiepileptika (3, 5, 12). Gleichzeitig erschienen in den 80er und 90er Jahren zunehmend Berichte über die angebliche Unwirksamkeit einer Lithium-Langzeittherapie (z.B. 10). Es dauerte längere Zeit bis zumindest einigen Experten deutlich wurde, daß es einen Zusammenhang gab zwischen einer unklaren oder zweifelhaften Diagnose „bipolare Störung“ und dem fehlenden Ansprechen auf eine Prophylaxe mit Lithium. Das sprunghafte Ansteigen der Diagnose „bipolare Störung“, insbesondere in den USA, hatte etwas zu tun mit der Einführung standardisierter diagnostischer Manuale in die Psychiatrie, z.B. des nordamerikanischen „DSM“. Sie führten zu einem Verlust an psychopathologischem Wissen und Verständnis besonders bei US-amerikanischen Psychiatern zugunsten einer „Kochbuchdiagnostik“. Dies war der Grund, warum nunmehr viele auf diese Weise klassifizierter Patienten Lithiumsalze erhielten. Solche Patienten wären früher niemals – zumindest nicht in Europa – als klassische bipolare Patienten diagnostiziert worden und sind damals auch nicht in die klinischen Studien eingegangen, welche die Wirksamkeit der Lithiumprophylaxe wissenschaftlich belegt haben (7).
Lithiumsalze haben bekanntlich eine geringe therapeutische Breite und müssen wie andere Medikamente, z.B. Methotrexat oder Digoxin, auch exakt kontrolliert werden, um UAW zu vermeiden und Patienten nicht zu gefährden. Unter dem Druck der Patientenanwälte war es ein Leichtes, in den USA ein Klima der Angst vor den übertrieben dargestellten Risiken der Lithiumprophylaxe zu schaffen. Dies begann sich auch ökonomisch gut zu rechnen, denn Lithiumsalze sind billig und Werbung und Forschung hierzu sind für die Industrie nicht lukrativ. Auch moderne Antidepressiva, z.B. Serotonin-Wiederaufnahme-Hemmer, haben gefährliche UAW. Vor allem ein Anstieg der Suizidalität wird gefürchtet (15). Speziell wenn die Behandlung plötzlich unterbrochen wird, können Unruhe, Panikattacken und Suizidversuche drohen (16). Unterbrechungen kommen bei diesen Patienten aber nicht selten vor. Für Paroxetin wurde diese Sequenz in einer großen Patientenbefragung neuerlich nachgewiesen, die von C. Medawar, A. Herxheimer und einem großen Rundfunksender gemeinsam organisiert worden war (16). Sehr viel mehr läßt sich verdienen, wenn Ärzte noch patentgeschützte oder soeben erst auf den Markt gekommene Antikonvulsiva, wie Lamotrigin (Lamictal) oder Gabapentin (Neurontin) bzw. Topiramat (Topamax) verordnen, obwohl ihre Langzeit-Wirksamkeit, ebenso wie die von Valproinsäure, wissenschaftlich nicht belegt ist. Eine Ausnahme ist Carbamazepin, das deshalb als Mittel zweiter Wahl für diese Indikation in Deutschland auch zugelassen ist. Kenner der nordamerikanischen Psychiatrie-Szene sind der Ansicht, daß bipolare Patienten dort im Durchschnitt heute schlechter behandelt werden als vor 20-30 Jahren, d.h. als die Kenntnisse über die Anwendung von Lithiumsalzen noch Allgemeingut in der Psychiatrie waren (8). An dieser Situation, die seit längerer Zeit auch auf Deutschland abfärbt, scheinen auch große, internationale, unabhängige (d.h. von keinem Hersteller gesponserte) Studien bislang wenig geändert zu haben. Solche Studien, z.B. der International Group for the Study of Lithium Treated Patients (IGSLI; 13) oder des Stockholmer Karolinska-Instituts (9) oder die vom deutschen Bundesforschungsministerium geförderte MAP-Studie (6, 14) haben übereinstimmend gezeigt, daß eine adäquate Lithium-Langzeittherapie das üblicherweise 30-50fach erhöhte Suizidrisiko bzw. die 2-3fach erhöhte allgemeine Sterblichkeit deutlich reduzieren, ja auf das Niveau der Normalbevölkerung bringen kann. Es ist zudem berechnet bzw. geschätzt worden, daß in Deutschland (wo vermutlich eine erhebliche Unterverordnung von Lithiumsalzen innerhalb der GKV besteht) durch eine adäquate Lithiumtherapie mit daraus resultierenden selteneren Krankenhausaufnahmen, Krankschreibungen etc. ca. 110 Mio. EUR am Bruttosozialprodukt jährlich eingespart und zudem 200 Leben gerettet werden könnten (11).
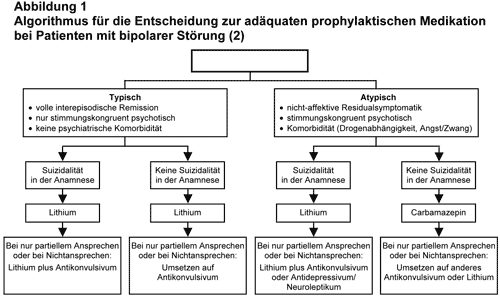
In letzter Zeit sind auch international die Stimmen wieder lauter geworden, die sich für eine rationale Therapie einsetzen und die Meinung vertreten, daß nach dem gegenwärtigen Kenntnisstand und den Kriterien der evidenzbasierten Medizin Lithiumsalze das Mittel der ersten Wahl zumindest bei der Behandlung typischer bipolarer Störungen sein sollten. Auch das renommierte British Journal of Psychiatry hat sich letztes Jahr in einem Editorial in diesem Sinn geäußert (4). In die gleiche Richtung gehen auch die Ausführungen in einem Weißbuch der Deutschen Gesellschaft für Bipolare Störungen (3). Die neue Leitlinie der World Federation of Societies of Biological Psychiatry (WFSBP) hat klar gemacht, daß auch bei der Langzeitbehandlung der unipolaren Depression Lithiumsalze eine den Antidepressiva vergleichbare Rolle spielen (1). Lithiumsalze sollten nach Meinung einer Reihe deutscher Autoren insbesondere dann bei unipolaren Depressionen zur Langzeitprävention primär eingesetzt werden, wenn sich aus der Vorgeschichte ein Suizidrisiko ergibt. Weder für irgendein Antidepressivum noch für irgendein Antikonvulsivum konnte ein suizidpräventiver Effekt so wie für Lithiumsalze bisher gezeigt werden. Aus den gut gesicherten klinischen Erkenntnissen können heute Algorithmen konstruiert werden, die eine rationale Therapieentscheidung für die adäquate Langzeitprophylaxe bei Patienten mit bipolaren Störungen erleichtern (s. Abb. 1).
Zwei große, nicht von Firmen gesponserte Studien sind inzwischen angelaufen, um auf diesem Gebiet zu besser belegten Aussagen zu kommen: Die BALANCE-Studie in England, die von der amerikanischen Stanley-Stiftung unterstützt wird, untersucht unabhängig von der pharmazeutischen Industrie vergleichend die phasenpräventive Wirksamkeit von Valproinsäure, Lithiumsalzen und der Kombination Valproinsäure plus Lithium. Die deutsche Lithium-Interventionsstudie im Rahmen des öffentlich geförderten Kompetenznetzes Depression/Suizidalität untersucht prospektiv, plazebokontrolliert den Effekt einer einjährigen Lithiummedikation auf suizidale Handlungen bei suizidgefährdeten Patienten, die nicht im strengen Sinne eine klare Indikation für die Phasenprophylaxe mit Lithiumsalzen besitzen. Andernfalls wäre aus ethischen Gründen eine Plazebo-Kontrollgruppe nicht zu rechtfertigen. Die Ergebnisse der letztgenannten Studie werden in einigen Jahren hoffentlich eine Aussage darüber erlauben, ob Lithiumsalze auch bei anderen Patienten als solchen mit affektiven Störungen ein vorhandenes Suizidrisiko reduzieren können, z.B. bei Patienten mit Anpassungsstörungen.
In der Zwischenzeit jedoch spricht die derzeit vorhandene beste Evidenz dafür, suizidgefährdeten Patienten mit affektiven Störungen primär eine Langzeitprophylaxe mit Lithiumsalzen zu empfehlen. Bei unzureichendem Ansprechen im Sinne der Phasenprophylaxe (und der Abwesenheit zwischenzeitlicher suizidaler Handlungen) erscheint es sinnvoll, Lithium nicht gegen ein Antikonvulsivum auszutauschen, sondern es mit einem solchen, z.B. Carbamazepin, zu kombinieren. Der Grund hierfür ist, daß zumindest Hinweise existieren, die für eine spezifische, d.h. nicht an die Phasenprophylaxe gekoppelte antisuizidale Wirkung von Lithiumsalzen sprechen.
Literatur
- Bauer, M., et al.: World J. Biol. Psychiatry 2002, 3, 5.
- Berghöfer, A., Bauer, M., Müller-Oerlinghausen, B.: The Antisuicidal effect of lithium as a criterion for the selection of appropriate long-term medication in bipolar patients. Kaschka, W.P. (Hrsg.): Perspectives in Affective Disorders. Advanced Biological Psychiatry. Karger, Basel 2002, Vol. 21, S. 1.
- Berghöfer, A., Adli, M., Baethge, C., Bauer, M., Bschor, T., Müller-Oerlinghausen, B., Schäfer, M., Schmitz, B., Willich, S.: Phasenprophylaxe. In: Deutsche Gesellschaft für Bipolare Störungen e.V. (Hrsg.): Weißbuch Bipolare Störungen in Deutschland. ConferencePoint Verlag, Hamburg 2003, S. 131.
- Dinan, T.G.: Brit. Med. J. 2002, 324, 989.
- Emrich, H.M., und Dietrich, D.E.: Langzeitprophylaxe mit Antikonvulsiva. In: Müller-Oerlinghausen, B., Greil, W., Berghöfer, A. (Hrsg.): Die Lithiumtherapie. Springer, Berlin, Heidelberg, New York 1997, 2. Aufl., S. 484.
- Greil, W., et al.: J. Affect. Disord. 1997, 43, 151.
- Grof, P.: Neuropsychopharmacology 1998, 19, 183.
- Himmelhoch, J.M.: Bipolar Disord. 2003, 5, 69.
- Kallner, G., et al.: Pharmacopsychiatry 2000, 33, 8.
- Keller, M.B., et al.: J. Nerv. Ment. Dis. 1993, 181, 238.
- Lehmann, K., Ahrens, B., Müller-Oerlinghausen, B.: Pharmakoökonomie der Lithiumprophylaxe. In: Müller-Oerlinghausen, B., Greil, W., Berghöfer, A. (Hrsg.): Die Lithiumtherapie. Springer, Berlin, Heidelberg, New York 1997, 2. Aufl., S. 457.
- Müller-Oerlinghausen, B., et al.: Lancet 2002, 359, 241.
- Schou, M.: J. Affect. Disord. 1998, 50, 253.
- Thies-Flechtner, K., et al.: Pharmacopsychiatry 1996, 29, 103.
- Müller-Oerlinghausen, B., und Berghöfer, A.: J. Clin. Psychiatry 1999, 60 Suppl. 2, 94.
- Medawar, C., et al.: Int. J. Risk & Safety in Medicine 2002, 15, 161.