Zusammenfassung: Die katheterinterventionelle Aortenklappen-Implantation (TAVI) ist eine Option für sorgfältig selektierte inoperable Patienten mit hochgradiger Aortenstenose. Die Methode hat jedoch spezielle Risiken: embolische zerebrale Ischämien, andere Gefäßkomplikationen, schrittmacherpflichtige AV-Blockierungen und paravalvuläre Insuffizienzen. Daten aus randomisierten Studien sind spärlich. Langzeitresultate beschränken sich derzeit noch auf wenige Jahre bei kleinen Patientenzahlen. Patienten, die für einen chirurgischen Aortenklappen-Ersatz (Surgical Valve Replacement = SAVR) geeignet sind, sollten daher keine TAVI erhalten. Die Entscheidung, welche Methode in Frage kommt, muss immer interdisziplinär und unter Berücksichtigung aller Patientenfaktoren (Komorbiditäten, allgemeine physische und mentale Konstitution) erfolgen. Die Methode ist zudem derzeit teurer.
Die katheterinterventionelle Aortenklappen-Implantation (Transcatheter Aortic Valve Implantation = TAVI) hat seit ihrer ersten Anwendung im Jahr 2002 nahezu explosionsartig die Herzkatheterlabors der Welt – vor allem aber in Europa – erobert. In Europa wurden 2011 18.372 TAVI durchgeführt, davon in Deutschland 43%, Frankreich 13%, Italien 10%, UK und Irland 7%. Die Möglichkeit, eine hochgradig stenosierte Aortenklappe ohne Allgemeinnarkose, Sternotomie und Herz-Lungen-Maschine zu ersetzen, erscheint verlockend – besonders im Hinblick auf die wachsende Zahl älterer Patienten mit Komorbiditäten. Vom konventionellen chirurgischen Aortenklappen-Ersatz (Surgical Valve Replacement = SAVR) musste bisher bei etwa einem Drittel aller Patienten mit Aortenstenose (AS) wegen eines zu hohen OP-Risikos Abstand genommen worden. Folgende anatomische Zugänge kommen für eine TAVI in Frage (nach aufsteigender Invasivität und Komplikationsrate): A. femoralis (reines Katheterverfahren, auch unter Sedoanalgesie möglich), A. subclavia (gefäßchirurgische Freilegung), Herzspitze (= transapikal; herzchirurgische Freilegung) oder Aortenwurzel (herzchirurgische Freilegung). In Europa erhielten bereits 2007 – noch lange bevor systematisch erhobene klinische Daten vorlagen – zwei Systeme die Marktzulassung (CE-Zertifizierung): Medtronic Corevalve (trikuspide Bioklappe aus porzinem Perikard in selbstexpandierendem Nitinol-Stent) und Edwards Lifesciences Sapien XT (trikuspide Bioklappe aus bovinem Perikard in ballonexpandiertem Stahlstent).
Die einzige randomisierte kontrollierte Studie zur TAVI ist das in zwei Kohorten (A, B) durchgeführte PARTNER-Trial – publiziert 2010, 2011 und 2012 (1, 2, 9) – in dem ausschließlich die Edwards-Sapien-Klappe verwendet wurde. In PARTNER A wurden 699 Patienten mit AS und hohem Operationsrisiko für TAVI vs. SAVR randomisiert (1). Es ergab sich kein statistisch signifikanter Unterschied in der Ein-Jahres-Letalität (24,2% vs. 26,8%). Schwere Schlaganfälle nach 30 Tagen waren allerdings in der TAVI-Gruppe häufiger (3,8% vs. 2,1%; p = 0,2), ebenso die Kombination aller Schlaganfälle plus transitorische ischämische Attacken (5,5% vs. 2,4%; p = 0,04). Erwartungsgemäß waren Blutungen nach SAVR häufiger (19,5% vs. 9,3%; p < 0,001), während nach TAVI schwere Gefäßkomplikationen häufiger waren (11,0% vs. 3,2%; p < 0,001). Es ergaben sich also bei diesen Patienten insgesamt keine Vorteile für die TAVI.
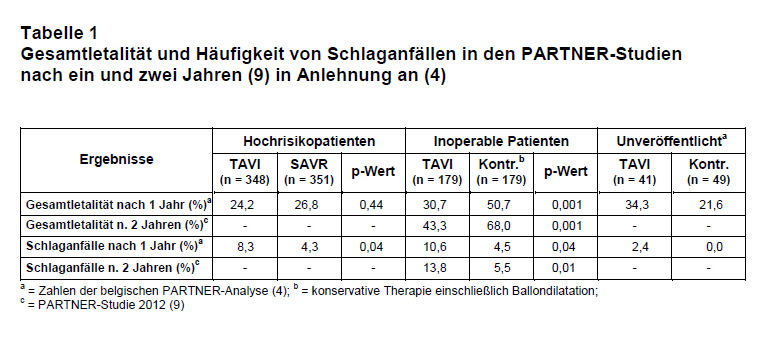
In PARTNER B wurden 358 als inoperabel eingestufte Patienten für TAVI vs. eine sogenannte „konventionelle” Therapie (medikamentös mit oder ohne Ballon-Valvuloplastie) randomisiert (2, 4, 9; s.a. Tab. 1). Hier ergab sich ein hoch-signifikanter Vorteil in der Ein- und Zwei-Jahres-Letalität für die TAVI. Aber Schlaganfälle waren sowohl nach ein als auch nach zwei Jahren häufiger, ebenso schwere Gefäßkomplikationen. Vorteile hatten in einer Analyse von Untergruppen ausschließlich Patienten mit anatomischen Kontraindikationen für die SAVR (z.B. Verwachsungen nach Strahlentherapie). Die PARTNER-Studien wurden kürzlich im Auftrag der belgischen Gesundheitsbehörden kritisch unter die Lupe genommen (4) und dabei alle Ergebnisse nachverfolgt, die der FDA im Zulassungsverfahren vorgelegt worden waren. Dabei fiel auf, dass die TAVI-Patienten primär geringere Risiken hatten und somit der Methodenvergleich unausgewogen war. Darüber hinaus zeigte sich, dass eine Patientengruppe, die verspätet in die PARTNER-Studie eingeschlossen worden war, nicht mitveröffentlicht wurde. In dieser Gruppe waren die TAVI-Ergebnisse schlechter (s. Tab. 1). Nähere Informationen dazu waren weder vom (namentlich nicht genannten) Principal Investigator, noch vom Sponsor (Edwards Lifescience) zu bekommen. Hier zeigt sich, wie wichtig es für die Beurteilung einer Methode oder eines Arzneimittels ist, alle Rohdaten zur Verfügung zu haben (vgl. 13).
Die PARTNER-Studie war die Grundlage für die Zulassung der Edwards-Sapien-Prothese in den USA durch die FDA im November 2011 – vier Jahre nach der europäischen CE-Zertifizierung. In einem Executive Summary der FDA wurden bereits mehrere Punkte in der Studiendurchführung kritisiert (3). So gab es unter den verschiedenen beteiligten Zentren eine enorme Variationsbreite in der Zahl bzw. im Anteil der Patienten, die gescreent, eingeschlossen und dann als „inoperabel”, als mit „hohem Risiko operabel” oder als mit „vertretbarem Risiko operabel” klassifiziert worden waren. 30% der Patienten seien von Forschern eingeschlossen worden, die finanzielle Interessenkonflikte hatten. Die unzureichende Deklaration dieser Interessenkonflikte wird auch von anderen Autoren bemängelt – insbesondere die finanziellen Verbindungen des Erstautors mit der Firma Edwards Lifesciences (4).
Über die Probleme bei der Zulassung von Implantaten haben wir wiederholt berichtet (5, 6). Am Beispiel der TAVI zeigen sich die enormen Unterschiede zwischen den USA (mit einer verhältnismäßig restriktiven Regulierung durch die FDA) und Europa. Hier liegt die Marktzulassung medizinischer Implantate außerhalb des Kompetenzbereichs der nur für Arzneimittel zuständigen EMA. Die Zulassung ist lediglich an ein einfaches Qualitätszertifikat (CE-Zertifizierung) gebunden, „was sie auf dieselbe Basis mit Haushaltsgeräten wie z.B. Toastern” stellt (4).
Aus den vorliegenden Daten ergeben sich für TAVI bei den bisher untersuchten Patienten charakteristische Risiken:
- Vermehrt Schlaganfälle; dabei dürften die klinisch manifesten Insulte nur die Spitze des Eisbergs sein. In Untersuchungen mit Magnetresonanztomografie wurden bei etwa der Hälfte aller Patienten nach TAVI neue, subklinische embolisch-ischämische Läsionen nachgewiesen (7).
- Eine höhere Rate an anderen Gefäßkomplikationen. Eine Analyse der TAVI-Kohorten aus PARTNER A und B ergab, dass es bei 15,3% der Patienten zu schweren Gefäßkomplikationen kam (8).
- Die TAVI ist – technisch weitgehend unvermeidlich – mit paravalvulärer Regurgitation assoziiert. Diese Regurgitationen sind hämodynamisch meist nur gering, aber möglicherweise bereits bei leicht- bis mittelgradigem Schweregrad mit einer ungünstigeren Prognose verbunden (9).
- Die TAVI führt verhältnismäßig häufig, im Mittel bei 15% der Patienten, zu AV-Blockierungen. Die Schwankungsbreite der dadurch notwendigen Schrittmacher-Implantationen beträgt nach Registerdaten 5% – in etwa derjenigen nach SAVR entsprechend – bis 40%. Im Wesentlichen ist sie abhängig vom verwendeten System (Medtronic Corevalve > Edward Sapien), vorbestehenden Erregungsleitungsstörungen (Rechts-/Linksschenkelblock; AV-Block I-II), Verkalkungsgrad und -verteilung an der Aortenklappe sowie lokalen anatomischen Gegebenheiten).
Bei der Interpretation der Komplikationsraten muss zugestanden werden, dass sie teilweise aus den Lernkurven resultieren, die insbesondere US-amerikanische Zentren noch zu absolvieren hatten und haben. So werden aus den Registern z.B. wesentlich niedrigere Gefäßkomplikationsraten berichtet (1%-5%). Wie so oft sind Studien und Register schwer zu vergleichen. Um hier Abhilfe zu schaffen, wurden von einem internationalen Expertengremium, dem Valve Academic Research Consortium (VARC), klinische Sicherheits- und Effektivitätsendpunkte definiert. Sie sollen künftig zur Evaluation von Katheterinterventionen an Herzklappen herangezogen werden (10).
Analog zum onkologischen Tumor-Board sollte es heute an jeder Klinik, die dieses Verfahren anbietet, ein multidisziplinäres Team („Heart-Team”, „TAVI-Team”) geben, in dem für entsprechende Patienten im Konsens die Indikation zur TAVI gestellt wird. Eine TAVI bei Patienten mit geringem oder mittlerem OP-Risiko – was die Methode zu einer echten Alternative und Konkurrenz zum SAVR machen würde – ist derzeit nicht evidenzbasiert. Daten aus entsprechenden Studien (SURTAVI, PARTNER II) stehen noch aus. Von vielen Seiten (Patienten/Angehörige, zuweisende Ärzte, Kardiologen, Krankenhäuser, Industrie) wird aus sehr unterschiedlichen Motiven jedoch Druck ausgeübt in Richtung einer Indikationsausweitung. Es ist bereits heute von einem hohen Anteil an Off-Label-Prozeduren bei Patienten auszugehen, die mit vertretbarem Risiko auch für eine SAVR geeignet wären. So entsteht eine ähnliche Situation, wie sie beispielsweise auch bei der perkutanen Intervention koronarer Mehrgefäß- und Hauptstamm-Erkrankungen sowie nach Einführung der Drug-Eluting-Stents zu beobachten war und ist.
Die oben erwähnte belgische Untersuchung (4) ist vom Belgian Health Care Knowledge Center in Brüssel für die belgische Regierung als Health Technology Assessment (HTA) durchgeführt worden. Aus Registerdaten ergab sich, dass eine TAVI in Belgien pro Patient rund 20.000 € mehr kostet als ein SAVR: Eine TAVI kostet im Durchschnitt 43.600 € (inklusive der Kosten von 18.000 € für das Implantat, in diesem Fall Edwards Sapien), ein SAVR 23.700 €. Der transfemorale Zugang ist finanziell günstiger (40.900 €) als der transapikale (49.800 €); letzterer ist auch mit deutlich häufigeren Komplikationen behaftet. Der HTA-Bericht kommt zum Schluss, dass aufgrund der vorliegenden Daten eine TAVI nur bei inoperablen Patienten im Sinne einer Palliativmaßnahme zu rechtfertigen ist. Es wird auch eine Stellungnahme des britischen National Institute for Health and Clinical Excellence (NICE) zitiert, die besagt, dass Patienten, bei denen eine Operation möglich ist, nur im Rahmen sorgfältig geführter Studien eine TAVI erhalten sollten (11). Die Frage der Kosteneffizienz müsse jedes Gesundheitssystem für sich beantworten. Falls die Entscheidungsträger bereit seien, die TAVI zu bezahlen, sollten sie denjenigen Patienten Priorität einräumen, die inoperabel sind, wobei Patienten mit rein anatomischen Kontraindikationen (Porzellanaorta, Thoraxdeformitäten, Z. n. thorakaler Strahlentherapie) der Vorzug zu geben sei vor anderen Komorbiditäten, die häufig Lebensqualität und/oder Lebenserwartung ohnehin limitieren.
Literatur
- Smith, C.R.,et al. (PARTNER = Placement of AoRTic traNscathetERvalve trial): N. Engl. J. Med. 2011, 364, 2187. Link zur Quelle
- Leon, M.B.,et al. (PARTNER = Placement of AoRTic traNscathetERvalve trial): N. Engl. J. Med. 2010, 363, 1597. Link zur Quelle
- http://www.fda.gov/downloads/AdvisoryCommittees/… Link zur Quelle (Zugriff 29.8.2012).
- Van Brabandt, H., etal.: BMJ 2012, 345, e4710. Link zur Quelle
- AMB 2010, 44,09. Link zur Quelle
- AMB 2012, 46,15b. Link zur Quelle
- Ghanem, A., et al.: J.Am. Coll. Cardiol. 2010, 55, 1427. Link zur Quelle
- Généreux, P.,et al. (PARTNER = Placement of AoRTic traNscathetERvalve trial): J. Am. Coll. Cardiol. 2012; Link zur Quelle
- Kodali, S.K.,et al. (PARTNER = Placement of AoRTic traNscathetERvalve trial): N. Engl. J. Med. 2012, 366, 1686. Link zur Quelle
- Leon, M.B., et al.: Eur.Heart J. 2011, 32, 205. Link zur Quelle
- Leon, M.B.,et al.: J. Am. Coll. Cardiol. 2011, 57, 253. Link zur Quelle
- http://www.nice.org.uk/nicemedia/live/11914/58611/58611.pdf Link zur Quelle (Zugriff29.8.2012).
- AMB 2012, 46, 49.Link zur Quelle