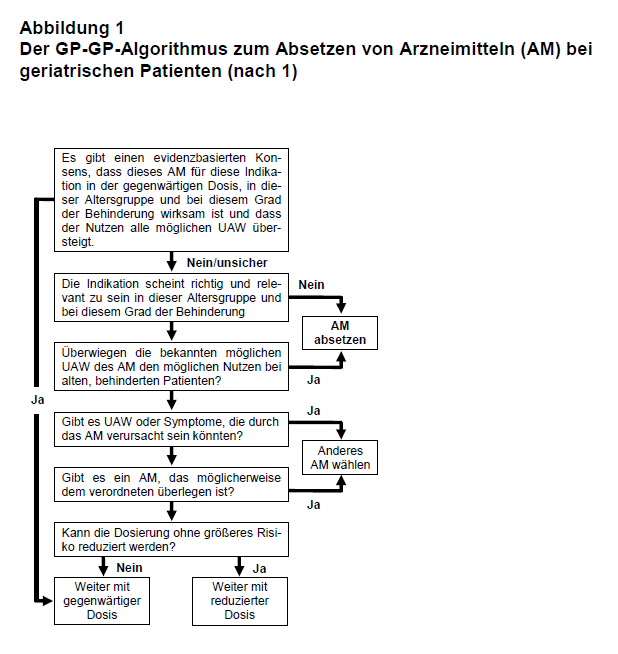
Wie schwierig es ist, mit langen Verordnungslisten umzugehen, ist jedem praktisch tätigen Arzt bekannt. Daher widmen sich die Arch. Intern. Med. unter einer eigenen Rubrik dieser komplexen Materie: „Less is more“.
Im Rahmen dieser Serie wird eine praktisch wichtige israelische Arbeit vorgestellt. In einer prospektiven Interventionsstudie wurde die Medikation alter Menschen, die von ihren Hausärzten oder Familienangehörigen zur Beurteilung einem geriatrischen Zentrum (Pardes Hana, Israel) zugewiesen wurden, nach dem sogenannten „Good Palliative-Geriatric Practice“ (GP-GP)-Algorithmus modifiziert (1). Dieser von D. Garfinkel entwickelte GP-GP-Algorithmus hat zum Ziel, die Arzneimitteltherapie geriatrischer Patienten zu verbessern und auf das Notwendigste zu reduzieren. Er beinhaltet, dass nicht evidenzbasierte und unverträgliche Arzneimittel konsequent abgesetzt werden, dass für alte Menschen ungeeignete Arzneimittel durch verträglichere ersetzt werden und dass bei Mehrfachtherapien (z.B. bei Hypertonie) versucht wird, mindestens ein Medikament wegzulassen und stattdessen das oder die anderen in höherer Dosis zu verschreiben (s. Abb. 1).
Die Autoren empfehlen, Nitrate generell abzusetzen, wenn mindestens sechs Monate lang keine Angina pectoris aufgetreten ist, desgleichen Säureblocker, wenn mindestens ein Jahr lang keine gastrointestinale Blutung, keine dyspeptischen Beschwerden und kein Ulkus vorgekommen sind. Benzodiazepine und NSAID sollen nach Möglichkeit ausgeschlichen werden. Orale Antidiabetika, Statine, Antidepressiva, Antipsychotika, Levodopa, Digoxin, Diuretika, orale Antikoagulanzien, ASS, Pentoxyphillin, Kalium und Eisen sowie Vitamine sollen nur bei harter Indikation weiter verordnet werden. Die beabsichtigten Veränderungen werden zunächst mit den Patienten und ihren Betreuern besprochen und dann den Hausärzten schriftlich vorgeschlagen. Ob die Vorschläge umgesetzt werden, obliegt letztlich den Hausärzten.
Insgesamt wurden 70 Patienten (61% Frauen, mittleres Alter 82,8 Jahre) in die Studie eingeschlossen. Sie nahmen zu Beginn im Mittel 7,7 verschiedene Arzneimittel ein. 94% der Patienten hatten mehr als drei, 51% mehr als sechs Diagnosen. Die häufigsten waren Hypertonie (63%), Demenz (57%), Stürze (50%), Harninkontinenz (50%), Depression bzw. Angst (43%), Diabetes mellitus (33%) und Koronare Herzkrankheit (30%). Bei 6 von 70 war nach dem GP-GP-Algorithmus keine Modifikation der Therapie notwendig, bei den anderen wurde mindestens eine Modifikation vorgeschlagen. Insgesamt wurde die Indikation von 311 Arzneimitteln bei 64 Patienten in Frage gestellt. Nach Rücksprache mit Patienten, Angehörigen und Hausärzten wurden letztlich 256 Arzneimittel abgesetzt, d.h. 47% aller Arzneimittel.
Es folgte eine Nachbeobachtung über im Median 19 Monate (4-45 Monate). In dieser Zeit wurden die Patienten alle 3-6 Monate ärztlich beurteilt, anfänglich persönlich im Studienzentrum, später mit Hilfe von Telefoninterviews. Hierbei wurde jeweils der klinische Status und die aktuelle Einnahme von Arzneimitteln ermittelt. Außerdem wurde versucht, den funktionellen, kognitiven und emotionalen Status mit Hilfe von Fragebögen zu ermitteln (Short geriatric depresssion scale; Mini mental state examination und Wohlbefinden auf einer 5-Punkt-Likert-Skala).
Als Interventions-Versagen wurde gewertet: Wiederauftreten der klinischen Symptomatik nach Absetzen der Medikation (Herzinsuffizienz, Dyspepsie, Parkinson-Symptome); Verschlechterung der Untersuchungs- oder Laborwerte (Blutdruckanstieg, Hypokaliämie, Anämie); bei Diabetikern ein Anstieg des HbA1c über 8%; bei Hypertonikern ein RR-Anstieg über 150 mm Hg systolisch und 90 mm Hg diastolisch. Wurde ein Interventions-Versagen festgestellt, wurde die Medikation wieder begonnen.
Nur sechs der 256 abgesetzten Medikamente wurden im Studienverlauf wieder angesetzt (2% Interventions-Versagen). Alle anderen Empfehlungen wurden konsequent umgesetzt. So wurden z.B. alle Nitrate, 97% der Benzodiazepine und 83% der Sulfonylharnstoffe erfolgreich abgesetzt, außerdem 53% der Antihypertensiva, 54% der Statine, 58% der Magentherapeutika und ein Drittel der Antidepressiva und Antipsychotika.
Neben den 2% Interventions-Versagern traten insgesamt zehn Ereignisse auf, die eine Behandlung im Krankenhaus notwendig machten. Nur eines dieser Ereignisse war dem Absetzen der Medikation geschuldet (Beinvenen-Thrombose nach Absetzen von oraler Antikoagulation), alle übrigen Ereignisse (Sepsis, Schlaganfall, Hüftfraktur, Pneumonie, Herzinsuffizienz, Vorhofflimmern, Ileus) wurden unabhängig von der Intervention gesehen. Insgesamt starben 10 Patienten (mittleres Alter 89 Jahre) in der Nachbeobachtungszeit (14%), im Mittel nach 13 Monaten. Die Todesfälle waren nicht durch das Absetzen der Medikamente zu erklären.
Keinem der Patienten ging es nach eigenem Ermessen nach dem Absetzen schlechter (definiert als Abfall des Likert-Scores um mindestens zwei Punkte). 88% der Patienten berichteten, dass es ihnen allgemein besser gehe, 67% berichteten über eine deutliche Verbesserung (mindestens zwei Punkte Verbesserung auf der Likert-Skala). 56 Patienten gaben eine Verbesserung ihrer kognitiven Leistungsfähigkeit an, bei dreien kam es zu eindrucksvollen Verbesserungen im Minimal mental state examination score (von 14 auf 24; von 14 auf 23; von 14 auf 30).
Fazit: In einer kleinen unkontrollierten prospektiven Interventionsstudie zeigte sich, dass bei alten Menschen mit langen Verordnungslisten nach einem noch zu evaluierenden Algorithmus bis zu 50% der Arzneimittel abgesetzt werden können ohne wesentliche Verschlechterung der gesundheitlichen Situation. In dieser Studie besserten sich sogar bei den meisten Patienten die Lebensqualität und kognitive Fähigkeiten. Diese Beobachtungen sollten unbedingt in einer randomisierten Studie überprüft werden.
Literatur
- Garfinkel, D., und Mangin, D.: Arch. Intern. Med. 2010, 170, 1648. Link zur Quelle