Zusammenfassung: Bei Analyse einer großen britischen Hausärzte-Datenbank mit mehr als 60.000 älteren Patienten mit Depression fand sich unter der Behandlung mit Antidepressiva (AD) statistisch eine deutliche Assoziation mit erhöhter Sterblichkeit sowie vermehrt Suizidversuchen, Stürzen, Frakturen und Hyponatriämie. Dabei schnitten die bei älteren Menschen als sicherer geltenden selektiven Serotonin-Wiederaufnahme-Hemmer (SSRI) und neueren anderen Antidepressiva (AAD) zum Teil erheblich schlechter ab als die im Alter als inadäquat geltenden nichtselektiven Monoamino-Wiederaufnahme-Hemmer (NSMRI; früher: trizyklische Antidepressiva), möglicherweise weil diese im Mittel relativ niedrig dosiert wurden. Die Ergebnisse dieser retrospektiven Kohortenstudie beweisen zwar keine Kausalität, sollten jedoch mahnen, AD speziell bei älteren Patienten immer kritisch und von gutem Monitoring begleitet zu verordnen, zumal ihre Wirkung bei leichten und mittelschweren Depressionen nicht größer ist als die von Plazebo. Primum nil nocere!
Die Prävalenz von Depressionen im höheren Lebensalter wird auf 8-10% geschätzt. Frauen sind häufiger betroffen als Männer. Komorbiditäten wie Schmerzen, Demenz, Schlaganfall und bestimmte soziale Umstände, wie z.B. Vereinsamung, erhöhen das Risiko für Depressionen. Bei Menschen in Pflegeheimen sollen depressive Symptome bei bis zu 50% und schwere Depressionen bei 15-20% vorkommen (1). Vor diesem Hintergrund gehören AD mittlerweile zu den am häufigsten verschriebenen Arzneimitteln bei älteren Menschen überhaupt. Neben depressiven Störungen werden AD aber auch bei Angst- und Zwangsstörungen, chronischen Schmerzen, Essstörungen und zur Raucherentwöhnung eingesetzt. Sie sind offenbar das Allheilmittel der letzten 20 Jahre mit massiven jährlichen Verordnungssteigerungen. Die Verordnungen in Deutschland betrugen in Tagesdosen (DDD) 2001/2010: SSRI: 256/530 Mio. DDD, NSMRI: 256/294 Mio. DDD, Serotonin-Noradrenalin-Wiederaufnahme-Inhibitoren (SNRI): 16/149 Mio. DDD (3). Die Autoren des diesjährigen Arzneiverordnungs-Reports fordern deshalb auch, dass geklärt werden muss, wer diese steigenden Antidepressiva-Mengen an wen und wofür verordnet (3).
Die „Responderquote” der AD-Therapie liegt zwischen 50% und 70% – je stärker die Depression, desto größer der Effekt. Aber auch durch Plazebo kann bei 30% bis 40% der Patienten eine Besserung erzielt werden. Klinisch relevante Unterschiede zwischen AD und Plazebo sind praktisch nur bei den schweren Formen der Depressionen nachgewiesen (2, 3, 8).
Nach Zahlen der oberösterreichischen Gebietskrankenkasse erfolgten 20% aller Neuverordnungen von AD im Jahre 2009 bei Menschen über 70 Jahren (4). Dabei wurden zu 61% SSRI, zu 5% NSMRI und zu 34% AAD verordnet, z.B. Mianserin, Trazodon, Mirtazapin, Venlafaxin, Milnacipran, Duloxetin. Über zwei Drittel der Erstverschreibungen stammen von Hausärzten und nicht von Psychiatern (5). Patienten, die wegen einer Depression in der Hausarztpraxis behandelt werden, leiden jedoch ganz überwiegend an leichteren Formen, bei denen in Studien kein Vorteil gegenüber Plazebo nachgewiesen ist (2, 3, 8).
Da keine gravierenden Wirkunterschiede zwischen den über 50 zugelassenen AD nachgewiesen sind und wegen des hohen Plazebo-Effekts auch kaum nachweisbar sein dürften, sollte die Wahl eines AD, gerade bei älteren Patienten, vorzugsweise nach dem Nebenwirkungsprofil erfolgen. Über die unerwünschten Arzneimittelwirkungen (UAW) von AD bei älteren Menschen ist aber leider wenig bekannt. In den so genannten PIM-Listen (Potenziell inadäquate Medikamente; z.B. PRISCUS-Liste), in denen Arzneimittel benannt werden, die im höheren Lebensalter mehr Gefahren als Nutzen haben, werden von Experten die NSMRI („trizyklischen Antidepressiva”) wegen ihrer peripheren und zentral anticholinergen Eigenschaften als gefährlich eingeordnet und eher SSRI oder AAD empfohlen (6). Diese Empfehlungen basieren jedoch nur auf geringer Evidenz, da in den klinischen Studien zu AD ältere Patienten erheblich unterrepräsentiert oder gar nicht einbezogen sind. Zudem beträgt in Studien zu AD die Behandlung oft nur wenige Wochen, dagegen findet im realen Leben bei Älteren oft eine jahrelange Dauertherapie statt, die im Sinne einer Erhaltungstherapie bzw. Stabilisierung der Remission bei vielen Patienten auch durchaus leitliniengerecht sein kann.
Etwas Licht in diese Finsternis bringt nun eine große retrospektive Kohortenstudie aus Großbritannien. Die Arbeit wurde aus öffentlichen Geldern im Rahmen des „United Kingdom’s National Institute of Research Health Technology Assessment Program” finanziert (7).
Bei dieser Studie wurden aus der „QResearch primary care research database”, einer großen Hausärzte-Datenbank, mehr als 88.000 Patienten über 65 Jahre identifiziert, bei denen zwischen 1996 und 2007 die Diagnose „Depression” gestellt wurde (Indexdiagnose). 27.900 Patienten wurden ausgeschlossen, weil sie weitere psychiatrische Diagnosen hatten (Psychosen, Schizophrenie) oder weil sie schon lange an einer depressiven Erkrankung litten und mit AD vorbehandelt waren.
60.746 Patienten aus 570 Arztpraxen wurden so bis Ende 2008 über eine mediane Zeit von fünf Jahren ab Diagnosestellung in den Krankenakten (305.188 Personenjahre) retrospektiv verfolgt. Das mittlere Alter betrug 75 Jahre und 66,7% waren Frauen. Der Schweregrad der Depression war leider aus der Datenbank nicht ersichtlich, jedoch Komorbiditäten und Komedikation.
Nach Diagnosestellung erhielten 89% der Patienten mindestens einmalig eine AD-Verordnung, nur 11% wurden nicht medikamentös behandelt. 11% erhielten einmalig ein AD und 11% mehr als 60 Verschreibungen. Die mediane AD-Exposition betrug 364 Tage. 55% erhielten einen SSRI, 32% einen NSMRI und 13% ein neueres AD. Die 11 am häufigsten verordneten Medikamente waren: Citalopram, Fluoxetin, Amitriptylin, Dosulepin, Paroxetin, Venlafaxin, Sertralin, Mirtazapin, Lofepramin, Escitalopram und Trazodon. Diese AD machten 96% aller Verordnungen aus.
Auffallend war, dass die AD, insbesondere die NSMRI, sehr häufig in niedrigerer Dosis als es den üblichen Empfehlungen für Erwachsene entspricht, verordnet wurden. 70% der NSMRI-Verordnungen unterschritten die empfohlene Tagesdosis um 50% und mehr. Eine relativ niedrige Dosierung fand sich auch bei 13,8% der SSRI und bei 19,2% der anders klassifizierten AD. Im Hinblick auf die oft reduzierte Leberfunktion bei älteren Patienten mag dies sinnvoll sein, jedoch könnte nur das regelmäßige Messen der Arzneimittelspiegel (Therapeutic Drug Monitoring = TDM) hier weitere Klarheit schaffen (9).
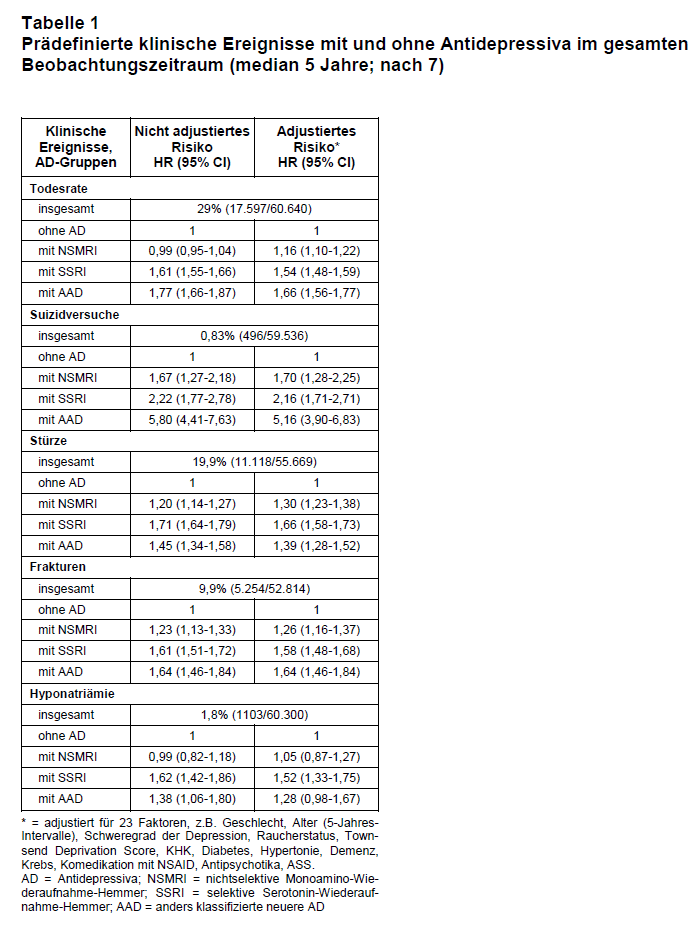
Beim Vergleich der UAW (s. Tab. 1) mit und ohne AD-Exposition innerhalb der Kohorte zeigte sich, dass die Raten erheblich differierten. In den Behandlungsphasen nahmen die UAW teilweise erheblich zu. So stieg die Jahresletalität von 7% ohne AD auf teilweise über 11% mit AD an. Die Suizidrate vervierfachte sich, das Risiko für Schlaganfall, Sturz, Fraktur und Hyponatriämie erhöhte sich um 20-50%. Die meisten UAW traten innerhalb der ersten vier Wochen nach Beginn und in den ersten vier Wochen nach Ende der Behandlung auf.
Zwischen den verschiedenen AD-Gruppen gab es teilweise erhebliche Unterschiede bei den UAW. So hatten Patienten unter NSMRI wesentlich weniger klinische Ereignisse als die Patienten, die mit einem SSRI oder einem AAD behandelt wurden. Auch wurde bei den SSRI und den NSMRI eine positive Korrelation zwischen der gewählten Dosis und dem Auftreten einer UAW (Tod, Stürze, Krampfanfälle) gefunden.
Es liegt der Verdacht nahe, dass der bessere bzw. schlechtere klinische Verlauf etwas mit den gewählten AD zu tun hat. Unter SSRI war das Risiko für Stürze und Hyponatriämie, bei den AAD das Risiko für Tod, Suizid, Myokardinfarkt, Frakturen und Krampfanfälle am höchsten. Die drei AD, unter denen es am häufigsten zu UAW kam, waren Trazodon, Mirtazapin und Venlafaxin.
Besonders überrascht hat der Befund, dass NSMRI scheinbar verträglicher waren als die anderen, neueren AD. Dass 70% der Patienten weniger als 50% der empfohlenen NSMRI-Tagesdosis erhielten, könnte hier das günstigere Abschneiden erklären.
Es ist zu bedenken, dass es sich bei diesen Register-Ergebnissen lediglich um eine Assoziation zwischen dem Gebrauch bestimmter AD und klinischen Ereignissen handelt. Eine Kausalität ist damit nicht bewiesen. Andererseits sind randomisierte kontrollierte Studien, die verlässlich auch seltene UAW erfassen, praktisch nicht durchführbar. Es wäre z.B. denkbar, dass SSRI oder AAD besonders häufig solchen Patienten verordnet wurden, die bereits ein höheres Komplikationsrisiko hatten. Solch ein Behandlungsbias lässt sich nur im Rahmen einer prospektiven, randomisierten, kontrollierten Studie ausschalten. Die Risikoadjustierung in dieser Studie beseitigt diesen Bias nicht ganz. Auch könnte der leider nicht dokumentierte und daher auch nicht bekannte Schweregrad der Depressionen bei Behandlungsbeginn die unterschiedlichen Komplikationsraten bestimmter AD erklären. Möglicherweise sind Patienten mit schweren Depressionen bevorzugt und höher dosiert mit SSRI oder den AAD behandelt worden. Auch ist die Gruppe von Patienten, die keine AD verordnet bekommen hat, und als Kontrolle diente, vergleichsweise klein. Trotz dieser methodischen Bedenken ist aber festzuhalten, dass der Einsatz von AD im höheren Lebensalter wohlüberlegt sein muss, insbesondere bei leichten und mittelschweren Depressionen. Gerade bei älteren Menschen kommt dem regelmäßigen, sorgfältigen Monitoring der Therapie (inkl. TDM), die sich auf gute pharmakologische und klinische Kenntnisse stützen sollte, eine große Bedeutung zu. Auch die Beherzigung der alten Empfehlung, generell nur wenige und nur solche Arzneimittel zu verordnen, mit deren Eigenschaften man gut vertraut ist, trägt sicher zur Sicherheit der Therapie bei.
Literatur
- Gesundheitsberichterstattung des Bundes 2009: Link zur Quelle
- AMB 2010, 44,33. Link zur Quelle
- Lohse, M.J., undMüller-Oerlinghausen, B., in Schwabe, U., und Paffrath, D. (Hrsg.):Arzneiverordnungs-Report 2011. Springer-Verlag, Berlin Heidelberg, 2011. S.813.
- vertragspartner.ooegkk.at/mediaDB/753696_Antidepressiva.pdf Link zur Quelle
- http://www.hauptverband.at/… Link zur Quelle
- Holt, S., et al.:Dtsch. Arztebl. Int. 2010, 107,543. Link zur Quelle
- Coupland, C., et al.: BMJ2011, 343, d4551. Link zur Quelle
- http://www.akdae.de/Arzneimitteltherapie/AVP/Archiv/20113.pdf Link zur Quelle
- Hiemke, C., et al.:Pharmacopsychiatry 2011, 44, 195. Link zur Quelle