Zusammenfassung: In den kürzlich erschienenen neuen Leitlinien des American College of Cardiology (ACC) und der American Heart Association (AHA) zur kardiovaskulären Prävention und Behandlung der Hypercholesterinämie wird die Indikation für Statine massiv ausgeweitet. Zur Primärprävention wird empfohlen, alle Menschen ab 21 Jahre mit einem LDL-Cholesterin-Wert > 190 mg/dl unkontrolliert hochdosiert mit Statinen zu behandeln sowie Erwachsene mit einem LDL-Cholesterinwert von 70-190 mg/dl und einem Gesamtrisiko von > 7,5% in zehn Jahren. Die bisher propagierte „Treat-to-target“-Empfehlung mit am Gesamtrisiko angepassten Statin-Dosierungen und LDL-Zielwerten wird verlassen. Zur Sekundärprävention wird prinzipiell eine Hochdosis-Therapie mit 40-80 mg/d Atorvastatin oder 20-40 mg/d Rosuvastatin empfohlen. Die Evidenz für den LDL-Grenzwert von 190 mg/dl in der Primärprävention und die generelle Hochdosis-Therapie in der Sekundärprävention ist niedrig. Es ist zu befürchten, dass unerwünschte Arzneimittelwirkungen durch diese Indikationsausweitung deutlich zunehmen werden. Eine Behandlung mit einem Statin ab einem Risiko von 7,5% in 10 Jahren mag zwar statistisch signifikant vorteilhaft sein, aber klinisch relevant ist das nicht. Die „Number needed to treat“ ist dann deutlich über 600/Jahr. Wir sehen insgesamt keine Veranlassung, von den bisher geltenden Empfehlungen abzuweichen, die besagen: Primärprävention erst ab einem Gesamtrisiko von > 20% in zehn Jahren.
Im November 2013 wurden die neuen ACC/AHA-Leitlinien zur Schätzung und Behandlung kardiovaskulärer Risiken veröffentlicht. In Fachkreisen haben sie eine breite, meist kontroverse Diskussion ausgelöst, denn die Empfehlungen könnten dazu beitragen, dass Statine künftig deutlich häufiger und höher dosiert verordnet werden.
Abschätzung des kardiovaskulären Risikos: Die Leitlinie zur Bestimmung des kardiovaskulären 10-Jahresrisikos (1) soll nicht mehr auf der bisher (in den USA) herangezogenen Framingham-Studie basieren, sondern auf einem Pool mehrerer vom National Heart Lung and Blood Institute (NHLBI) initiierter populationsbasierter Kohortenstudien. Sie sind in einer noch unveröffentlichten systematischen Übersichtsarbeit zusammengefasst (2). Als kardiovaskuläres Risiko wird die Wahrscheinlichkeit des Auftretens eines tödlichen oder nicht-tödlichen Herzinfarkts oder eines tödlichen oder nicht-tödlichen Schlaganfalls definiert. Neben der Analyse der „klassischen“ Risikofaktoren und einer ethnischen Differenzierung zwischen Kaukasiern, Hispanics und Schwarzen geht die neue US-Leitlinie zur Risikokalkulation auf folgende zwei Kernfragen ein:
- Welche Rolle spielen die epidemiologisch nachgewiesenen Risikodeterminanten hs-CRP, Apolipoprotein B, glomeruläre Filtrationsrate (GFR), Mikroalbuminurie, positive Familienanamnese, Herz-Kreislauf-Fitness, Ankle-Brachial-Index (ABI), Intima-Media-Dicke der A. carotis und der computertomographisch bestimmte Koronarkalk zur Vorhersage des kardiovaskulären Gesamtrisikos?
- Ist es möglich, mittels existierender Modellrechnungen für Personen mit niedrigem 10-Jahresrisiko das 15-Jahres- oder Lebenszeitrisiko vorauszusagen?
Als Ergebnis einer umfassenden systematischen Literaturrecherche und Evidenzanalyse wurden nur die klassischen Risikofaktoren (Alter, Geschlecht, systolischer Blutdruck, medikamentöse Hypertoniebehandlung, Gesamtcholesterin, HDL-Cholesterin, Diabetes, Rauchen) sowie die Ethnie in den neuen Risikokalkulator aufgenommen (3), wobei für alle Nicht-Schwarzen die gleiche Berechnung wie für Weiße vorgegeben wird. Dabei handelt es sich jedoch, wie die Leitlinienautoren selbst bemerken, um eine nicht durch Studienevidenz belegte Expertenmeinung. Der Risikokalkulator kann für Personen zwischen 40 und 79 Jahren eingesetzt werden. Die Abschätzung des Risikos wird für alle Erwachsenen zwischen 40 und 75 Jahren alle 4-6 Jahre empfohlen. Hs-CRP, Familienanamnese, Koronarkalk und ABI einzubeziehen, wird nur dann empfohlen, wenn auf Basis der klassischen Risikofaktoren keine sichere Therapieentscheidung möglich erscheint (Expertenmeinung, Level of Evidence B). Für Apolipoprotein B, glomeruläre Filtrationsrate, Mikroalbuminurie und Herz-Kreislauf-Fitness wird mangels Evidenz keine Empfehlung ausgesprochen. Von der Messung der Intima-Media-Dicke der A. carotis wird abgeraten, da sie in mehreren Studien keinen prädiktiven Wert besaß. Für Patienten < 60 Jahre gibt der Risikorechner neben dem 10-Jahresrisiko auch ein Lebenszeitrisiko aus. Die Empfehlung, die sich daraus ableitet, wird in ihrer Evidenz als schwach bewertet (Evidenz Grad C).
Bei uns haben sich in der Primärprävention bisher der Arriba-Risikorechner (4) und der PROCAM-Rechner (5) durchgesetzt. Der PROCAM-Kalkulator wird auch von der Arzneimittelkommission der deutschen Ärzteschaft (AkdÄ) empfohlen (6). Beide Rechner beruhen auf Daten, die in Deutschland erhoben worden sind. Da Ethnie, Lebensverhältnisse und Gesundheitsversorgung Einfluss auf das Gewicht von Risikofaktoren nehmen können, kann der neue Kalkulator nicht problemlos aus den USA importiert werden. Vergleiche von Risikoberechnungen und den daraus resultierenden Empfehlungen sind ein spezielles wissenschaftliches Problem (vgl. 7). Solche Vergleiche liegen für die neuen Risikoberechnungen und Empfehlungen noch nicht vor. Grob orientierend sind allerdings die Risikoschätzungen ähnlich wie mit dem PROCAM-Rechner.
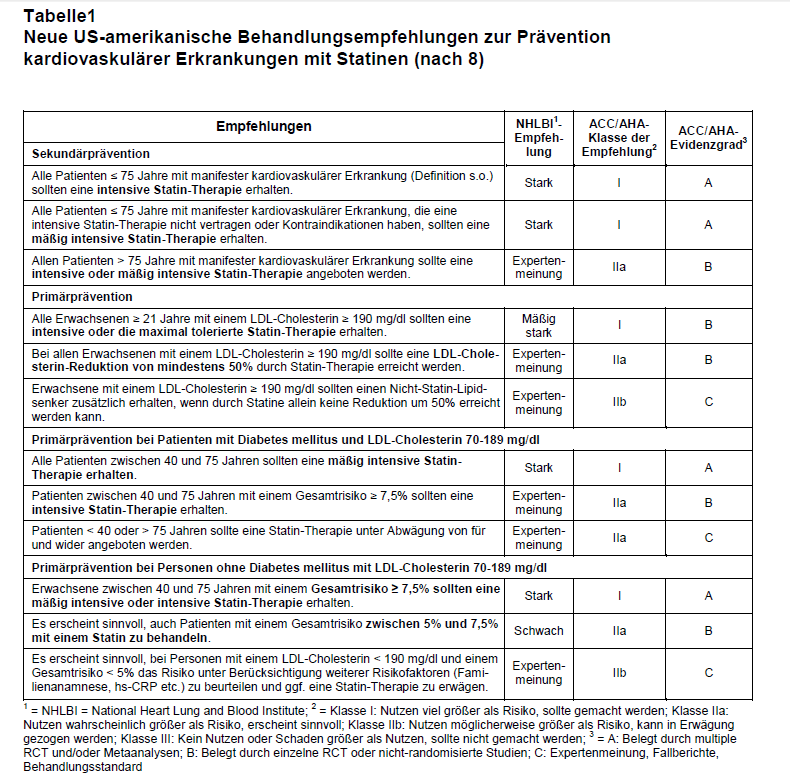
Behandlung der Hypercholesterinämie zur Reduktion des kardiovaskulären Risikos: Gleichzeitig mit der Leitlinie zur Risikokalkulation wurde eine Behandlungsleitlinie zur Hypercholesterinämie publiziert (8; vgl. Tab. 1). In ihr werden vier Gruppen von Patienten unterschieden, die – zusätzlich zu Veränderungen im Lebensstil als primäre Handlungsoption – von einem Statin profitieren:
- Patienten mit klinisch manifester kardiovaskulärer Erkrankung (definiert als Akutes Koronarsyndrom oder Myokardinfarkt in der Vorgeschichte, stabile oder instabile Angina pectoris, Zustand nach koronarer oder sonstiger arterieller Revaskularisierung, Schlaganfall oder TIA in der Vorgeschichte, sowie symptomatische periphere arterielle Verschlusskrankheit),
- Patienten ohne kardiovaskuläre Erkrankung mit einem LDL-Cholesterinwert ≥ 190 mg/dl,
- Patienten ohne kardiovaskuläre Erkrankung mit Diabetes mellitus im Alter von 40-75 Jahren und einem LDL-Cholesterinwert ≥ 70 mg/dl,
- Patienten ohne kardiovaskuläre Erkrankung oder Diabetes mellitus mit einem LDL-Cholesterinwert ≥ 70 mg/dl und ≤ 189 mg/dl, wenn das kardiovaskuläre Gesamtrisiko ≥ 7,5% in 10 Jahren beträgt.
Die bisher empfohlene LDL-Cholesterin-gesteuerte Dosis-Titration („Treat to target“) wird in der neuen Leitlinie durch zwei Standarddosierungsschemata ersetzt („Fire and forget“):
- Intensive Statin-Therapie („High intensity“): 40-80 mg/d Atorvastatin oder 20-40 mg/d Rosuvastatin;
- Mäßig intensive Statin-Therapie („Moderate intensity“): 10-20 mg/d Atorvastatin, 5-10 mg/d Rosuvastatin, 20-40 mg/d Simvastatin, 40-80 mg/d Pravastatin, 40 mg/d Lovastatin, 80 mg/d extended release Fluvastatin, 40 mg Fluvastatin 2 x tgl. oder 2-4 mg/d Pitavastatin (in Deutschland und Österreich nicht verfügbar).
Eine niedrig dosierte Statin-Therapie wird als dritte Möglichkeit aufgeführt, jedoch nicht empfohlen.
Als Therapieziel wird also nicht mehr ein bestimmter LDL-Zielbereich angestrebt, sondern stattdessen eine konstante, meist hohe Statin-Dosierung empfohlen (s. Tab. 1). Nur als Expertenmeinung wird eine Alternative genannt: die prozentuale LDL-Cholesterinsenkung. Diese sollte bei „High-intensity“-Therapie bei > 50% liegen und bei „Moderate intensity“ zwischen 30% und 50%. Die Autoren begründen das damit, dass sich aus den vorliegenden Studien und Metaanalysen eher ein Zusammenhang zwischen der prozentualen LDL-Cholesterinsenkung und der Reduktion kardiovaskulärer Ereignisse ableiten lässt und nicht so sehr eine Abhängigkeit der Ereignisrate von den absoluten LDL-Werten.
Die Autoren stellen fest, dass fast alle randomisierten kontrollierten Studien zur Wirksamkeit der Statine mit einer festen Statin-Dosis durchgeführt wurden und dass es keine direkte Evidenz für die bisher angewandte Titrationsstrategie gibt. Auch hat die zusätzliche Behandlung mit anderen cholesterinsenkenden Wirkstoffen in der Absicht, vorgegebene LDL-Zielwerte zu erreichen, kardiovaskuläre Ereignisse nicht weiter reduziert. Die Empfehlungen für die vier oben dargestellten Gruppen sind in Tab. 1 aufgeführt.
Diskussion: Prinzipiell bestehen keine Einwände, dass der neue Risikorechner auf gepoolten neueren Kohorten-Studien statt auf den älteren Framingham-Daten basiert. Es wird aber argumentiert, dass er das kardiovaskuläre Risiko überschätzt. In einem kritischen Kommentar im Lancet haben Paul M. Ridker und Nancy Cook vom Center for Cardiovascular Disease Prevention des Brigham and Women’s Hospital in Boston die Risikoschätzung anhand des neuen Rechners mit den tatsächlichen Ereignisraten in mehreren großen Kohortenstudien verglichen (9). Es wird deutlich, dass das berechnete Risiko für ein Ereignis um bis zu 150% über der tatsächlichen Ereignisrate liegen kann. Die Überschätzung könnte u.a. dadurch bedingt sein, dass die kardiovaskulären Risiken in der Bevölkerung während der letzten Jahrzehnte kontinuierlich abgenommen haben. Ridker und Cook gehen davon aus, dass (bei gleichbleibendem Interventionspunkt) bis zu 50% der so identifizierten Personen infolge der Risikoüberschätzung zu „behandlungsbedürftigen Patienten“ gemacht werden, obwohl bei ihnen aufgrund ihres niedrigen Risikos kein substanzieller Nutzen durch Statine zu erwarten ist.
Eine Übertherapie ist besonders durch zwei heftig umstrittene Empfehlungen in den neuen Leitlinien zu befürchten. Zum einen sehen die Leitlinienautoren für Erwachsene bereits ab einem Gesamtrisiko von 7,5% für das Auftreten eines kardiovaskulären Ereignisses innerhalb eines Zeitraums von 10 Jahren die Indikation für eine Statin-Therapie. Auch sollen alle Diabetiker behandelt werden. Nach vorliegenden US-amerikanischen Daten haben 32,9% der Gesamtbevölkerung ein Risiko > 7,5%. Ein gesunder Mann ohne Risikofaktoren (Nichtraucher, kein Diabetes mellitus, systolischer Blutdruck 125 mm Hg, Gesamtcholesterin 200 mg/dl, HDL-Cholesterin 50 mg/dl) erreicht diesen Grenzwert „automatisch“ mit Vollendung des 59. Lebensjahrs (Frauen mit Vollendung des 68. Lebensjahrs). Es würde also durch die neuen Leitlinien zu einer massiven Indikationsausweitung für Statine kommen. Die Leitlinienautoren begründen ihre Empfehlung mit der 2012 von den Cholesterol Treatment Trialists publizierten Metaanalyse, die ergab, dass auch bei niedrigem Ausgangsrisiko eine statistisch signifikante Reduktion der Letalität erzielt werden kann (10). Der AMB kam damals zu dem Schluss, dass in dieser Situation signifikant keinesfalls gleichbedeutend ist mit klinisch relevant (11). Tatsächlich senken Statine auch im Niedrigrisikobereich das Risiko um etwa 20%. Bei einem Ausgangsrisiko von „nur“ 7,5% für ein kardiovaskuläres Ereignis in 10 Jahren liegt demnach die absolute Risikoreduktion bei 1,5% und die Number needed to treat (NNT) bei 67 für eine 10jährige Therapie oder bei > 600/Jahr. Das bedeutet, einem Patienten pro Jahr wird ein schwerwiegendes kardiovaskuläres Ereignis erspart. 599 werden ohne relevanten Nutzen behandelt, aber den Nebenwirkungen der Statin-Therapie ausgesetzt (12). Bliebe der Interventionspunkt dagegen – wie bisher und wie auch von der AkdÄ empfohlen – bei einem Risiko von 20% pro 10 Jahre (6), wäre die absolute Risikoreduktion 4% pro 10 Jahre und die NNT 250, d.h. ein Patient hat den Nutzen, 249 haben keinen Nutzen und sind den Nebenwirkungen ausgesetzt. An diese Patienten muss auch gedacht werden. Eine NNT von > 600/Jahr ist wahrscheinlich für die meisten Patienten nicht akzeptabel.
Darüber hinaus wird die maximal tolerierte Statin-Dosierung als Therapie erster Wahl bereits für Erwachsene ab dem 21. Lebensjahr mit einem LDL-Cholesterinwert ≥ 190 mg/dl empfohlen (s. Tab. 1). Dahinter steht die Vorstellung, dass auf diese Weise auch alle Patienten mit familiären Formen der Hypercholesterinämie erfasst werden und ihr hohes Arterioskleroserisiko rechtzeitig gesenkt wird (vgl. 13). Die Empfehlung beruht aber keineswegs auf Studienevidenz. Es gibt keine randomisierten Studien, in denen speziell junge Patienten mit einem LDL-Cholesterin ≥ 190 mg/dl untersucht wurden. Im Allgemeinen sind bei einer familiären Hypercholesterinämie (heterozygoter LDL-Rezeptordefekt oder defektes Apolipoprotein B) LDL-Cholesterinwerte > 250 mg/dl zu erwarten. Zumindest liegt eine große Überlappung vor zwischen Patienten mit familiärer und mit polygener Hypercholesterinämie. Unseres Wissens gibt es keine Risikorechner für diese spezielle Situation. Bei jüngeren, sonst gesunden Menschen sollte daher bei sehr hohen LDL-Konzentrationen ein Spezialist hinzugezogen werden (vgl. 13). Bei Patienten mit Werten im „Überlappungsbereich“ von 190-250 mg/dl und überhaupt bei allen Patienten mit erhöhten LDL-Konzentrationen kann ein Risikorechner empfohlen werden, um die Therapieentscheidung vom Gesamtrisiko abhängig zu machen.
Ein weiterer Kritikpunkt ist: das Ausmaß der empfohlenen LDL-Senkung soll nach den neuen Leitlinien der AHA/ACC in der Regel nicht kontrolliert werden (s. Tab. 1). Die bisherige „Titrations-“ oder „Treat-to-target-Strategie“ wurde verlassen, mit der Begründung, dass in den Studien fast ausschließlich feste Statin-Dosen untersucht wurden und es daher keine direkte Evidenz für die Dosis-Titration gibt. Diese Kritik wurde erstmals von Shepherd 2002 geäußert, der die damals neue „Fire-and-forget-Strategie“ empfahl, d.h. eine dauerhafte Therapie von Patienten mit hohem Risiko mit fester Statin-Dosis ohne weitere Kontrollen des Cholesterinwerts (14). Eine Alternative wird jetzt als nicht-evidenzbasierte Expertenmeinung nur für die primäre Prävention erwähnt; statt „Fire and forget“ wird ein Zielwert angegeben, nämlich eine LDL-Reduktion um 50% (s.o. und Tab. 1). Es gibt keine Evidenz für die Überlegenheit der einen oder der anderen Behandlungsweise, aber „Fire and forget“ ist nach unserer Meinung eine ethisch bedenkliche Empfehlung, wenn sie impliziert, dass keinerlei Kontrollen einer hochdosierten Pharmakotherapie erfolgen sollen.
Durch die neue Leitlinie werden zu viele Patienten einer hohen Statin-Dosis ausgesetzt. Die so genannten „Statin-Hochdosis-Studien“ (TNT, IDEAL, SEARCH) kamen zu uneinheitlichen Ergebnissen. In der SEARCH-Studie z.B. führten 80 mg/d Simvastatin gegenüber 20 mg/d zu deutlich mehr Nebenwirkungen, senkten jedoch nicht die Ereignisrate oder die Letalität (15).
Die Leitlinien lassen den Verdacht aufkommen, dass durch die erhebliche Ausweitung der Indikation für Statine mehr den pharmazeutischen Unternehmern als den Patienten geholfen wird („Statinisierung“; vgl. 16). So deckte das BMJ auf, dass die Mehrheit der Leitlinienautoren – nämlich 8 von 15 – erhebliche Interessenkonflikte und geschäftliche Verbindungen zu pharmazeutischen Unternehmen haben, besonders zu den Statin-Herstellern (17).
Literatur
- Goff, D.C., et al.: Link zur Quelle
- http://www.nhlbi.nih.gov/guidelines/cvd_adult/risk_assessment/index.htmLink zur Quelle (Ankündigung der Veröffentlichung).
- http://my.americanheart.org/professional/ StatementsGuidelines/PreventionGuidelines/Prevention-Guidelines_UCM_457698_SubHomePage.jsp Link zur Quelle
- http://www.arriba-hausarzt.de/material/software.htmlLink zur Quelle
- http://www.assmann-stiftung.de/procam-studie/procam-tests/Link zur Quelle
- http://www.akdae.de/Arzneimitteltherapie/TE/A-Z/PDF_Kurzversion/ Fettstoffwechselstoerungen_k.pdf Link zur Quelle
- vonEckardstein, A., et al.: Z. Kardiol. 2005, 94, 52. Link zur Quelle
- Stone, N.J., et al.: Link zur Quelle
- Ridker, P.M., und Cook, N.R.: Lancet 2013, 382,1762. Link zur Quelle
- Mihaylova, B., et al. (CTT = Cholesterol Treatment Trialist’scollaborators): Lancet 2012, 380, 581. Link zur Quelle
- AMB 2012, 46, 65. Link zur Quelle
- AMB 2014, 48, 08DB01 Link zur Quelle . AMB 2013, 47,91 Link zur Quelle . AMB 2009, 43, 91. Link zur Quelle
- AMB 2009, 43, 28a. Link zur Quelle
- Shepherd, J.: Lancet 2002, 359, 2271. Link zur Quelle
- Wallendszus, K et al. (SEARCH = Study of the Effectivenessof Additional Reductions in Cholesterol and Homocysteine):Lancet 2010, 376, 1658. Link zur Quelle Erratum: Lancet 2011, 377, 126. Vgl. AMB 2011, 45, 25. Link zur Quelle
- Ioannidis, J.P.A.: JAMA 2013: Link zur Quelle
- Lenzer, J.: BMJ 2013, 347, f6989. Link zur Quelle