Zusammenfassung: In der CADILLAC-Studie wurde an Patienten mit unkompliziertem akutem Myokardinfarkt gezeigt, daß bei Verwendung von koronaren Stents und Abciximab die Ergebnisse der koronaren Ballondilatation verbessert werden. Große deutsche und internationale kardiologische Register zeigen andererseits, daß noch erhebliche Defizite in der basalen Versorgung dieser Patienten bestehen. Bei Verdacht auf Myokardinfarkt reagieren die Patienten zu zögerlich und alarmieren zu selten oder zu spät den Rettungsdienst. Ärzte setzen die Standardverfahren der Prophylaxe und Therapie bei koronarer Herzkrankheit bzw. Myokardinfarkt nicht mit ausreichender Regelmäßigkeit ein. Es ist eine vordringliche Aufgabe und eine Herausforderung für die Erwachsenenbildung, dafür zu sorgen, daß die Leitlinien der Fachgesellschaften und die sich daraus ergebenden und lokal praktizierbaren Behandlungsstandards tiefer im Bewußtsein der Bevölkerung und der Ärzte verankert werden.
Auch die Kardiologie wird – wie die gesamte Medizin – auf dem Weg zum therapeutischen Fortschritt von Evidenz geleitet, die aus großen randomisierten und kontrollierten Studien abgeleitet wird. Die Erkenntnisse aus diesen Studien werden zum Goldstandard, nach denen sich das therapeutische Verhalten der Ärzte zu richten hat. ISIS (1), GUSTO (2, 3), ADMIRAL (4), TIMI (5), SPEED (3), ASSENT (6) usw. sind die Abkürzungen für Studiennamen, die man zitiert, um den Beweis für die Wirksamkeit eines Therapieverfahrens zu erbringen. Natürlich liegt in diesem Vorgehen eine erhebliche Gefahr, denn evidenzbasiert kann ja nur sein, was untersucht worden ist. Untersucht wird aber nur das, was möglicherweise Geld bringt. Daher gibt es auch nicht-evidenzbasierte Wahrheiten, nämlich solche, die ohne Umsatzsteigerung einer Firma zum Nutzen der Patienten in die Tat umgesetzt werden könnten; z.B. sind Diät, Bewegung, gesunde Lebensgewohnheiten besser zur Prophylaxe des Koronartods geeignet als pharmakologische Interventionen.
Jetzt ist im N. Engl. J. Med. die CADILLAC-Studie (7) erschienen. In dieser Studie ging es darum zu testen, ob die Einlage eines koronaren Stents zusätzlich zur Ballondilatation und/oder die zusätzliche Gabe eines Glykoprotein-IIb/IIIa(GP-IIa/IIIb)-Rezeptor-Antagonisten die Komplikationsrate der Ballondilatation beim akuten Myokardinfarkt verringert. 2082 Patienten wurden vier verschiedenen Gruppen zugeteilt: PTCA allein, PTCA plus Abciximab (ReoPro), Stent allein und Stent plus Abciximab (s. Tab. 1). Die Patienten mußten innerhalb der ersten zwölf Stunden nach Beginn der Symptome mit der sicheren Diagnose eines akuten Myokardinfarkts aufgenommen worden sein. Alle Patienten mit Blutdruckwerten unter 80 mmHg oder mit Blutungsneigung oder die innerhalb von sechs Wochen vor dem Infarkt operiert worden waren oder einen Schlaganfall gehabt oder Leber- oder Nierenerkrankungen hatten, wurden ausgeschlossen. Alle Patienten erhielten zusätzlich zur Studienmedikation Azetylsalizylsäure (ASS), Betarezeptoren-Blocker und ACE-Hemmer. Endpunkte waren Tod oder als Kombinationsendpunkt: Reinfarkt, Schlaganfall oder Revaskularisation des Infarktgefäßes wegen anhaltender Ischämie.
Die Ergebnisse sind in Tab. 1 dargestellt. Die 30-Tage-Letalität und die Letalität innerhalb der ersten sechs Monate war in allen vier Gruppen fast gleich. Der kombinierte Endpunkt allerdings wurde in den Gruppen der Patienten signifikant häufiger erreicht, die ohne primären Stent behandelt worden waren. Die zusätzliche Gabe des GP-IIb/IIIa-Rezeptor-Antagonisten zur Thrombozytenaggregations-Hemmung führte zu einer sehr geringen zusätzlichen Verbesserung des Ergebnisses.
Damit scheint der Goldstandard der Behandlung des akuten Myokardinfarkts definiert zu sein: Ballondilatation plus Stent plus GP-IIb/IIIa-Rezeptor-Antagonist. Die Richtung ist klar. Und jetzt kommen bald die Stents, welche die Proliferation der koronaren Intima und damit die Restenosierung inhibieren. Sie werden mit antiproliferativen Medikamenten beschichtet sein, z.B. Sirolimus. Erste Ergebnisse sind außerordentlich vielversprechend (vgl. AMB 2002, 36, 20). Sie werden die Kosten dieser Intervention nochmals massiv erhöhen.
Aber ist der Fortschritt, der auf diesem Gebiet erzielt werden kann, wirklich so groß, daß die Reperfusionstechnologie einen so großen Anteil der finanziellen Ressourcen binden sollte? In der CADILLAC-Studie wurde weder die 30-Tage- noch die 6-Monate-Letalität durch die Verwendung von Stent plus GP-IIb/IIIa-Rezeptor-Antagonist verringert. Auch die Häufigkeit von Reinfarkt und Schlaganfall (in der Tabelle nicht dargestellt) war in den vier Gruppen gleich; lediglich die Häufigkeit der Revaskularisationseingriffe am primär behandelten Infarktgefäß wegen anhaltender Ischämiesymptome war unterschiedlich und senkte die Häufigkeit des kombinierten Endpunkts. Es mußten also insgesamt 100 Patienten mit einem Stent versorgt werden, um drei Patienten innerhalb von 30 Tagen und neun Patienten innerhalb von sechs Monaten die koronare Intervention zu ersparen. In ähnlicher Größenordnung war die Wirksamkeit des teuren Abciximab. Wohlgemerkt, kein einziges Leben wurde durch die aufwendigen und teuren Interventionen zusätzlich gerettet. Lohnt sich somit wirklich die gewaltige Investition von Geld und Arbeitskraft? Kann nicht mit dem selben Aufwand in anderen Bereichen der Kardiologie mehr Gesundheit erhalten oder wiederhergestellt werden? Die großen klinischen Studien zur Therapie des Myokardinfarkts geben darauf keine Antwort. Sie können auch nur Anhaltspunkte für die individuelle Therapie geben, denn – wie in die CADILLAC-Studie – wird oft in solche Studien nur eine Untergruppe von Patienten mit akutem Myokardinfarkt eingeschlossen, aber z.B. nicht solche mit Herzinsuffizienz oder kardiogenem Schock oder mit ernst zu nehmenden Begleiterkrankungen.
Bei der Wahl der Therapie im Einzellfall ist der Arzt weiter auf seine klinische Einschätzung des Patienten und auf sein Fingerspitzengefühl angewiesen. Er hat jetzt aber Richtlinien, die er an die lokalen Gegebenheiten anpassen kann. Bei der Auswahl und Rangfolge der Probleme, denen er hauptsächlich seine Aufmerksamkeit im Bemühen widmen sollte, möglichst viele Patienten gesund zu machen oder gesund zu erhalten, helfen ihm die Ergebnisse großer Register.
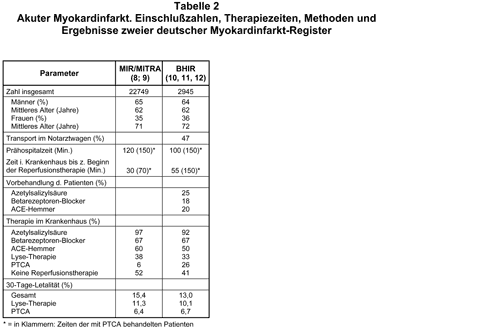
Register sind Patientenverzeichnisse, in denen Daten zu Diagnostik und Therapie sowie Verlauf und Behandlungsergebnis eingetragen und ausgewertet werden. In Deutschland gibt es verschiedene Herzinfarkt-Register, aus denen hervorgeht, welche Therapien wie häufig angewandt werden und wie die Behandlungsergebnisse sind. In Tab. 2 sind als Beispiel Daten des “Maximale Individuelle Therapie beim Akuten Herzinfarkt” (MITRA) und “Myocardial Infarction-Registry” (MIR; 8, 9) und des “Berliner Herzinfarktregisters” (BHIR; 10-12) nebeneinandergestellt. Solche Zahlen sind zwar nicht in der Lage, die Wirksamkeit spezieller Therapieverfahren miteinander zu vergleichen, dazu sind die Erkrankungen der Patienten, deren Daten registriert wurden, zu heterogen. Aber sie können aufzeigen, wo die Praxis im medizinischen Alltag von den Empfehlungen der Leitlinien abweicht und damit Ansatzpunkte geben, wo Öffentlichkeitsarbeit und medizinische Fortbildung – wahrscheinlich – dafür sorgen können, daß viele Patienten erfolgreicher behandelt werden als bisher.
Die beiden Register sind in vieler Beziehung unterschiedlich angelegt, worauf hier nicht eingegangen werden kann. Die Ergebnisse aber sind erstaunlich ähnlich. Das läßt vermuten, daß sie mit großer Wahrscheinlichkeit die realen Verhältnisse richtig abbilden.
Frauen mit akutem Myokardinfarkt sind zehn Jahre älter als Männer. Wie kommt das? Sind Östrogene vielleicht protektiv wirksam? Welches sind andere protektive Ursachen oder Mechanismen bei den Frauen? Postmenopausale Hormonersatz-Therapie jedenfalls war in einer großen vergleichenden Studie unwirksam (AMB 2001, 35, 17).
Obwohl in fast allen Regionen Deutschlands spezielle Rettungsfahrzeuge für den Transport von Herzinfarkt-Patienten zur Verfügung stehen, in denen mit Diagnostik und Therapie sehr früh, möglichst in der entscheidenden ersten Stunde nach Infarktbeginn, begonnen werden kann, werden nur etwa 50% dieser Patienten mit solchen Rettungsfahrzeugen transportiert. Die Information über diese wichtige Hilfsmöglichkeit hat offenbar viele Menschen bisher nicht erreicht. Sie verhalten sich in dieser entscheidenden Situation falsch – und in anderen auch. Warum? Ist das Interesse fehlgeleitet? Beschäftigt sich die medizinische Forschung zu sehr mit Reperfusionsstrategien als mit Strategien für medizinisch wirksame Öffentlichkeitsarbeit? Warum?
Wäre die Öffentlichkeit besser informiert, dauerte es auch nicht so lange, bis Patienten mit akutem Myokardinfarkt ein Krankenhaus erreichen: in beiden Registern beträgt die “Prähospitalzeit” etwa zwei Stunden. Die längste Zeit – das ist bekannt – vergeht mit der Entscheidung des Patienten: “Soll ich mich ins Krankenhaus bringen lassen oder nicht?” Diese Entscheidungszeit muß durch geeignete Aufklärung – speziell der Patienten, die schon Angina pectoris gehabt haben – dringend verkürzt werden, z.B. dadurch, daß ihnen anläßlich eines Arztbesuchs ein Informationsblatt ausgehändigt wird mit Informationen über die Symptome, bei denen die Notruf-Telefonnummer gewählt werden muß (heftiger Brustschmerz, eventuell mit vegetativen Symptomen, der nach Gebrauch eines Nitro-Präparats nicht besser wird).
Aber auch die Zeit, die im Krankenhaus bis zum Beginn der definitiven Reperfusiontherapie vergeht, muß und kann verkürzt werden. Patienten, die sehr früh nach Beginn der Symptome kommen, werden häufiger thrombolytisch behandelt als Patienten, die später kommen. Deswegen ist die “Prähospitalzeit” der Patienten, die thrombolytisch behandelt werden, kürzer als bei den Patienten, die mit einer Ballondilatation behandelt werden. In dieser Information weichen die beiden Register quantitativ voneinander ab wegen der Unterschiede in den Einschlußkriterien. Die Zeit, die im Krankenhaus bis zum Beginn der Reperfusionstherapie vergeht, könnte – und das wäre ein Qualitätskriterium – z.B. auch dadurch verkürzt werden, daß, viel häufiger als bisher, die thrombolytische Therapie schon prästationär eingeleitet wird. Aber sind alle Notärzte ausreichend ausgebildet, die entsprechende Empfehlung der Deutschen Gesellschaft für Kreislaufforschung umzusetzen? In der Tab. 2 ist zu sehen, daß die prästationären Zeiten der thrombolytisch behandelten Patienten kürzer sind. Das hängt teilweise mit der schon prästationär begonnenen Therapie zusammen.
Fast alle Patienten, die einen Herzinfarkt erleiden, haben zuvor eine koronare Herzkrankheit. Diese sollte eigentlich erkannt und bereits entsprechend behandelt sein. Auch andere Register, die dieser Frage nachgehen (13, 14), zeigen aber, daß nur wenige Patienten bereits prophylaktisch behandelt wurden. Auch hier müssen mit breit angelegten Strategien die in der Praxis tätigen Ärzte und die gesamte Bevölkerung erreicht werden. So kann oder könnte mit vergleichsweise geringem Aufwand viel zusätzlicher medizinischer Nutzen geschaffen werden.
Auch die begleitende Therapie der Reperfusionsmaßnahmen bleibt hinter dem zurück, was die Leitlinien fordern. Nur bei etwas mehr als der Hälfte der Patienten wird versucht, das Infarktgefäß wieder zu eröffnen, entweder mit Ballondilation oder mit thrombolytischer Therapie. Vor allem bei Patienten, die älter sind als 75 Jahre, wird die Reperfusion zu selten versucht. Sie ist grundsätzlich um so wirksamer, je gefährlicher die Erkrankung ist. Andererseits müssen auch die Indikationen nochmals kritisch bedacht werden. Soll auch bei sehr jungen Patienten mit sehr guter Prognose, die wahrscheinlich gar nicht verbessert werden kann, mit großem Aufwand die infarzierte Koronararterie rekanalisiert werden? Soll auch bei bettlägerigen Patienten im Greisenalter die Rekanalisierung versucht werden? Kann man wirklich eine “Rekanalisationsrate” von 100% fordern?
Die Gesamtletalität der Patienten in den Registern und die Letalität der Patienten nach reperfundierenden Maßnahmen weicht deutlich ab von den Zahlen in der CADILLAC-Studie und in anderen Studien. In die Register werden eben alle Patienten, auch die mit Herzinsuffizienz, Niereninsuffizienz, Lebererkrankungen und die sehr alten eingeschlossen. Register spiegeln die tägliche Praxis wider, Studien dagegen die Ergebnisse spezieller Therapien bei ausgesuchten Patienten und gut organisierter Nachbeobachtung. Die mit Thrombolyse behandelten Patienten haben in den deutschen Registern scheinbar eine höhere Letalität als die mit Ballondilatation behandelten. Die Krankheitscharakteristik der beiden Gruppen ist allerdings unterschiedlich. Es sind Multivarianz-Analysen durchgeführt worden, die den numerisch großen Unterschied der Letalitätsdaten deutlich schrumpfen lassen. Auf die Differentialindikation der Reperfusionsmethoden soll hier nicht näher eingegangen werden (vgl. AMB 2000, 34, 57). Bei günstigen Voraussetzungen ist in spezialisierten Kliniken, vor allem nach etwas längerer Zeit seit Beginn der Infarktsymptome, die PTCA aber wohl überlegen; aber die Unterschiede zwischen den Reperfusionsstrategien sind nicht in gleichem Ausmaß signifikant. Die Gruppe der nicht mit Reperfusion behandelten Patienten hat aber sicher eine schlechtere Prognose. Es müssen daher alle Patienten, bei denen keine Kontraindikationen vorliegen, so früh wie möglich mit reperfundierenden Maßnahmen behandelt werden und nicht nur gut 50%, wie in den deutschen Registern. Die Zahlen haben sich allerdings in den letzten Jahren schon verbessert (15).
Große randomisierte Studien sind in der Lage, kleine Unterschiede in der Wirksamkeit spezieller therapeutischer Maßnahmen aufzuzeigen. Die Tendenz, solche Ergebnisse auf alle Patienten zu übertragen, ist verständlich, aber nicht logisch. Trotzdem werden mit solchen unzulässigen Verallgemeinerungen große Werbestrategien begründet. Wir müssen uns davor hüten, unsere Aufmerksamkeit nur in diejenige Richtung zu lenken, die uns großen Studien vorgeben. Viele Studien werden nämlich von der Pharmaindustrie initiiert und bezahlt, die primär umsatzorientiert ist. Andererseits sind Register in der Lage, die Behandlungsergebnisse, aber auch verbesserungsfähige Defizite der Therapie an kompletten Diagnosengruppen abzubilden. Die Fachgesellschaften können an Hand dieser Daten wirksame Kampagnen starten, und jeder Arzt sollte sich immer wieder fragen: “Habe ich alles Wichtige getan? Prophylaxe angeordnet? Informationen für den Notfall gegeben, z.B. Telefonnummer des Rettungswagens? Sind die Medikamente richtig kombiniert und in ihrer Wirksamkeit und unerwünschten Wirkungen dem Patienten erklärt?” Register sind hervorragende Meßinstrumente für die Qualität der Versorgung und somit eine seriöse Basis für ärztliche Fort- und Weiterbildung und für Strategien zur Verbesserung der Behandlung.
Literatur
- ISIS 1-4 = International Study of Infarct Survival 1-4: AMB 1998, 32, 25; 1993, 27, 41; 1995, 29, 19.
- GUSTO I-IV = Global Use of STrategies to open Occluded coronary arteries I-IV: AMB 2000, 34, 75.
- GUSTO IV SPEED = Global Use of STrategies to open Occluded coronary arteries IV, Strategies for Patency Enhancement in the Emergency Department: J. Am. Coll. Cardiol. 2000, 36, 1489. S.a. AMB 2000, 34, 57.
- ADMIRAL= Abciximab before Direct angioplasty and stenting in Myocardial Infarction Regarding Acute and Long-term followup: N. Engl. J. Med. 2001, 344, 1895; s.a. AMB 2000, 34, 57.
- TIMI 1-24 = Thrombolysis In Myocardial Infarction: AMB 2000, 35, 81.
- ASSENT-3 = ASsessment of the Safety and Efficacy of a New Thrombolytic regimen: Lancet 2001, 358, 605.
- Stone, G.W., et al. (CADILLAC = Controlled Abciximab and Device Investigation to Lower Late Angioplasty Complications): N. Engl. J. Med. 2002, 346, 957.
- Wagner, S., et al. (MIR = Myocardial Infarction Registry): Z. Kardiol. 1999, 88, 857.
- Zahn, R., et al. (MIR = Myocardial Infarction Registry und MITRA = Maximale Individuelle TheRapie beim Akuten Herzinfarkt): J. Am. Coll. Cardiol. 2001, 37, 1827.
- Maier, B., et al. (BHIR = Berliner HerzInfarkt Register): Z. Kardiol. 2002, 91 Suppl. 1, 272.
- Hoffman, S., et al. (BHIR= Berliner HerzInfarkt Register): Z. Kardiol. 2002, 91 Suppl. 1, 323.
- Theres, H., et al. (BHIR= Berliner HerzInfarkt Register): Z. Kardiol. 2002, 91 Suppl. 1, 324.
- Tunstall-Pedoe, H., et al. WHO MONICA = MONItoring trends and determinants in CArdiovascular disease): Lancet 2000, 355, 688.
- EUROASPIRE II = EUROpean Action on Secondary Prevention by Intervention to Reduce Events II: Eur. Heart J. 2001, 22, 554.
- Gitt, A.K., et al. (MIR = Myocardial Infarction Registry und MITRA = Maximale Individuelle TheRapie beim Akuten Herzinfarkt): Z. Kardiol. 2002, 91 Suppl. 1, 32.