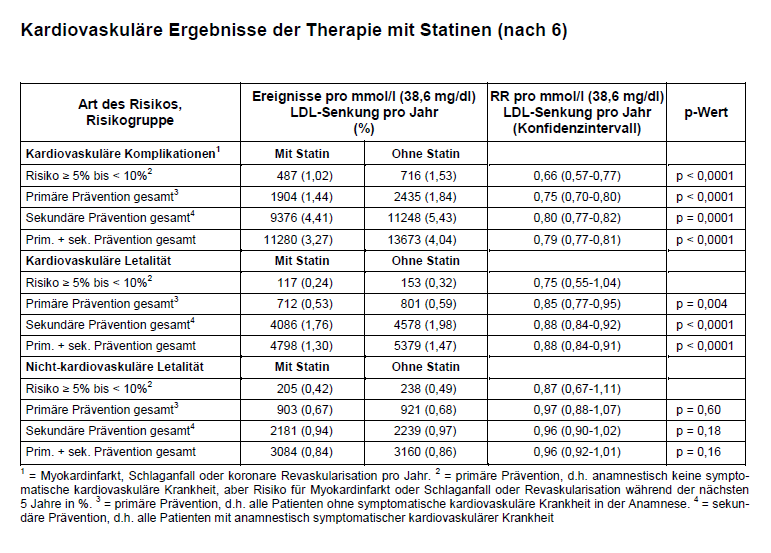
Zusammenfassung: In einer Metaanalyse der Cholesterol Treatment Trialists wurden die Ergebnisse 27 randomisierter Studien zur Wirkung von Statinen neu ausgewertet. In 22 Studien (134.537 Patienten) war Statin gegen Plazebo getestet worden und in fünf Studien (39.612 Patienten) die Wirkung einer höheren Dosierung im Vergleich zur Standard-Dosierung. Untersucht wurde die jährliche Rate kardiovaskulärer Komplikationen sowie die kardiale und nicht-kardiale Letalität (Tab. 1). Es zeigte sich, dass in allen Risikogruppen die Häufigkeit der Komplikationen pro mmol/l Senkung des LDL-Cholesterins um etwa 20% abnahm, auch in den Gruppen mit niedrigem Risiko. Die praktische Bedeutung dieser Befunde wird diskutiert. Signifikant bedeutet nicht unbedingt relevant.
Einleitung: Im Mai 2012 ist die 3. Auflage der Therapieempfehlungen „Fettstoffwechselstörungen” der Arzneimittelkommission der deutschen Ärzteschaft erschienen (1). Die Therapieempfehlungen sind Leitlinien, die die aktuelle wissenschaftliche Evidenz für Therapieverfahren so aufbereiten, dass sie praktisch besser anwendbar wird. Die Texte werden in einer Arbeitsgruppe unabhängiger Fachleute einschließlich Allgemeinmedizinern anhand der Primärliteratur und der schon existierenden Leitlinien diskutiert, verabschiedet und vor der Veröffentlichung mit den wissenschaftlichen Fachgesellschaften abgestimmt.
Die Indikation zur Behandlung mit Statinen wird darin folgendermaßen beschrieben:
- Primärprävention in der Standard-Dosis bei einem Gesamtrisiko > 20%, während der nächsten 10 Jahre einen Herzinfarkt zu erleiden (s. PROCAM-Tabellen; 2).
- Sekundäre Prävention bei allen Patienten mit kardialer, zerebraler und peripherer arterieller Verschlusskrankheit.
Das ist ein einfacher Algorithmus, der individuell angepasst werden muss. Er wird ähnlich auch in anderen Leitlinien empfohlen (3, 4, 5).
Auch im Mai 2012 erschien eine neue große Metaanalyse zur Wirkung der Statine (6). In diese wurden auch Patienten mit niedrigem Risiko (< 20% kardiovaskuläre Ereignisse/10 Jahre) einbezogen. Für diese Gruppe gab es bisher keine Indikation zur medikamentösen Therapie (vgl. z.B.1, 7). Die neue Metaanalyse wurde von den Cholesterol Treatment Trialists (CTT) vorgelegt, die sich in Oxford und Sydney seit Jahren mit diesem Thema beschäftigen. Aufgenommen wurden die individuellen Daten von Patienten aus 27 randomisierten Studien. In 22 Studien (134.537 Patienten) wurde die Therapie mit Plazebo verglichen und in fünf Studien (39.612 Patienten) eine höhere Statin-Dosis mit einer niedrigeren. Endpunkte waren: tödlicher und nicht-tödlicher Herzinfarkt, koronare Revaskularisation, Schlaganfall und nicht-kardiovaskulärer Tod. Die Ergebnisse wurden bezogen auf die Senkung des LDL-Cholesterins um 1 mmol/l (1 mmol/l = 38,67 mg/dl). Die Patienten wurden eingeteilt in solche mit kardiovaskulären Krankheiten in der Anamnese (sekundäre Prävention) und solche ohne kardiovaskuläre Krankheiten (primäre Prävention). Zusätzlich wurden entsprechend der festgestellten Risikofaktoren Gruppen gebildet mit unterschiedlichem Risiko für ein bedeutsames kardiovaskuläres Ereignis in den nächsten 5 Jahren. Ein Risiko > 10% bedeutet, dass zwei von hundert Patienten/Jahr eine ernste kardiovaskuläre Komplikation zu erwarten haben. Das ist nach breiter Übereinkunft zurzeit die Indikation zu einer (medikamentösen) Prävention, in der Regel mit Statinen. Meist, z.B. auch in Deutschland, wird das Risiko allerdings auf 10 Jahre bezogen. Dann ist ein Gesamtrisiko von 20%/10 Jahre die Grenze, oberhalb der eine primäre Prävention empfohlen wird (s.o.). Für Menschen mit niedrigerem Risiko, d.h. < 10%/5 Jahre bzw. < 20%/10 Jahre, war der Nutzen bisher nicht nachgewiesen.
Ergebnisse: Die CTT-Metaanalyse bestätigt erwartungsgemäß, dass mit der Senkung des LDL-Cholesterins auch die Zahl der relevanten Endpunkte zurückgeht, und zwar sowohl bei primärer als auch bei sekundärer Prävention (s. Tab. 1). Kardiovaskuläre Komplikationen sind Herzinfarkt, ischämischer Schlaganfall und kardiale Revaskularisation. Aber auch die kardiovaskuläre Letalität nimmt ab, in allen Gruppen um etwa 20%/mmol/l Senkung des LDL-Cholesterins. Ein neues Ergebnis dieser Metaanalyse ist, dass diese Reduktion auch bei initial niedrigem Gesamtrisiko signifikant ist. In der niedrigsten aufgeführten Risikoklasse (≥ 5% bis < 10%) war sie sogar am deutlichsten (relativ 34% = RR: 0,66; absolut 0,51%), allerdings bezüglich der kardiovaskulären Letalität nicht signifikant, wohl wegen der geringen Zahl der Ereignisse. Ähnliche Risikoreduktionen finden sich auch bei Diabetikern und Patienten mit eingeschränkter Nierenfunktion. Die Effekte der Dosissteigerung des Statins bei nicht ausreichender Wirkung der Standard-Dosis sind pro mmol/l zusätzlicher Senkung des LDL-Cholesterins ebenfalls ähnlich.
Die nicht-kardiovaskuläre Letalität ist bei behandelten Patienten gleich hoch, sicher aber nicht höher als bei den unbehandelten (s. Tab. 1). Nicht-gefäßbedingte lebensbedrohliche Ereignisse sind also unter Behandlung mit Statinen nicht häufiger, auch nicht die Prävalenz von Karzinomen. Darauf weisen die Autoren gesondert hin. Andere unerwünschte Wirkungen wurden nicht systematisch erfasst, z.B. Myopathie, hämorrhagischer Schlaganfall, Induktion von Diabetes mellitus Typ 2 sowie Arzneimittelinteraktionen. Auch die subjektive Belästigung durch die meist lebenslange Einnahme der Arzneimittel ist bedenkenswert.
Diskussion: Die Senkung der Konzentration des LDL-Cholesterins um 1 mmol/l (~ 40 mg/dl) ist assoziiert mit einer Abnahme der kardiovaskulären Ereignisse um etwa 20%, auch bei Menschen mit einem Gesamtrisiko < 10%/5 Jahre bzw. 20%/10 Jahre. Sie ist statistisch signifikant. Damit ist nicht gesagt, dass diese statistische Signifikanz auch klinisch relevant ist und dass eine solche Therapie in die Praxis umgesetzt werden sollte. Die Zahl der Ereignisse in den Gruppen mit niedrigem Risiko ist klein. Daher sind die Ergebnisse nicht überzeugend. Zudem ist die Senkung des Risikos (Risiko-Differenz) absolut gering: etwa 0,5%/Jahr. Das bedeutet, dass 200 Menschen ein Jahr lang ein Statin einnehmen müssen, um bei einem ein Ereignis zu verhindern: Number needed to treat = NNT: 200 (NNT = 100/Differenz der absoluten Risiken). Ihren Kommentar zu dem CTT-Artikel in derselben Ausgabe des Lancet (8) überschreiben S. Ebrahim und J.P. Casas: ”Statine für alle über fünfzig Jahre?” Sie führen dann aus, in England müssten, wenn schon ein Gesamtrisiko von ≥ 10%/10 Jahre eine Indikation zur Therapie mit einem Statin sei, 83% der Männer > 50 Jahre und 56% der Frauen > 60 Jahre behandelt werden. Bei einer so weiten Indikation würden die unerwünschten Wirkungen bedeutsam, auch selten auftretende. Darüber hinaus sei es sehr fraglich, ob der Bevölkerung wirklich geholfen sei, wenn ein Lifestyle-Problem pharmakologisch angegangen werde. Ähnliche Effekte seien auch risikolos mit einfachen Änderungen der Ernährung zu erreichen ohne ganze Jahrgänge zu medikalisieren. Dazu sei allerdings politischer Wille notwendig, der auch den Gedanken an das Wohlergehen der Bevölkerung in die Entscheidung einbeziehe und nicht nur ökonomische Gesichtspunkte. Aber das sei in den reicheren Ländern oder bei multinationalen Herstellern nicht auf der Agenda. Dieser Meinung schließen wir uns an.
Es gab schon vor einigen Jahren Überlegungen, ob es nicht am einfachsten sei, allen Patienten mit etwas erhöhtem kardiovaskulären Gesamtrisiko eine Tablette mit mehreren Wirkstoffen („Polypill”; 9) zu geben, z.B. mit Antihypertensivum + Statin + Betablocker + ASS + Folsäure. Ein anderer Vorschlag war, jeweils zu fettreichen Mahlzeiten (z.B. Hamburger) gleichzeitig ein Statin einzunehmen. Wir haben über diese abstrusen Gedanken karikierend berichtet (10). Sie könnten durch die Ergebnisse dieser Metaanalyse wiederbelebt werden. Der letzte Satz des Artikels der Cholesterol Treatment Trialists lautet nämlich: „die Ergebnisse legen nahe, dass die Leitlinien neu überdacht werden könnten”. Eine neue Empfehlung wie z.B. ”Statine für alle über 50 Jahre” wäre zwar auf signifikante Ergebnisse gestützt, aber trotzdem nach unserer Meinung in dieser Generalisierung nicht sinnvoll. Signifikant ist nicht automatisch gleich relevant. Die Leitlinien müssen nicht neu geschrieben werden.
Literatur
- Arzneiverordnung in der Praxis. Empfehlungenzur Therapie von Fettstoffwechselstörungen, 3. Aufl. 2012. Link zur Quelle
- http://www.assmann-stiftung.de/stiftungsinstitut/ procam-tests/procam-schnelltest-score/ Link zur Quelle
- http://www.nhlbi.nih.gov/guidelines/cholesterol/index.htm Link zur Quelle
- http://www.escardio.org/guidelines-surveys/esc-guidelines/Pages/Dyslipidemias.aspx Link zur Quelle
- http://www.nice.org.uk/nicemedia/pdf/CG67NICEguideline.pdfLink zur Quelle
- Cholesterol TreatmentTrialists’s (CTT) Collaborators: Lancet 2012, 380, 581. Link zur Quelle
- AMB 2011, 45,25. Link zur Quelle
- Ebrahim, S., undCasas, J.P.: Lancet 2012, 380, 545. Link zur Quelle
- AMB 2004, 38,68a. Link zur Quelle AMB 2005, 39, 62b. Link zur Quelle
- AMB 2010, 44, 86. Link zur Quelle