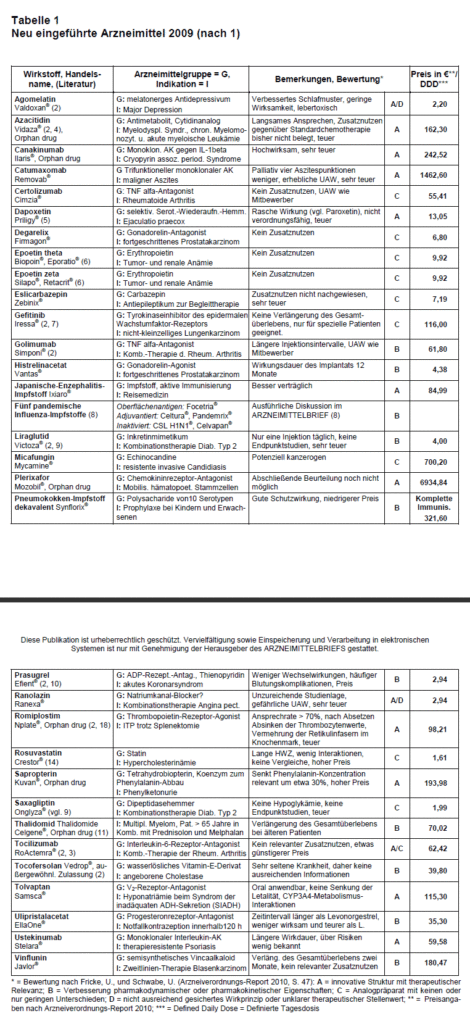
Zusammenfassung: Im Jahre 2009 wurden in Deutschland 36 Arzneimittel neu eingeführt. Sie werden tabellarisch vorgestellt, basierend auf den Daten des Arzneiverordnungs-Reports 2010 sowie früherer Artikel. Dreizehn Arzneimittel hatten eine innovative Struktur mit therapeutischer Relevanz. Das ist jedoch nicht gleichbedeutend mit therapeutischem Fortschritt, denn oft fehlt der Nachweis der Überlegenheit über die Standardtherapie. Sechs sind für seltene Krankheiten entwickelt worden. Fünfzehn Arzneimittel sind zwar nicht „innovativ”, aber verbessert bezüglich der pharmakokinetischen oder pharmakodynamischen Eigenschaften. Neun wurden als Analogpräparate eingestuft. Insgesamt entsteht der Eindruck, dass die Neuerungen nur geringe Bedeutung in der Praxis haben werden. Aber sie gehören als patentgeschützte Arzneimittel zum hochpreisigen Segment des Arzneimittelmarkts mit besonders starkem Umsatzanstieg.
Im Herbst vorigen Jahres ist der Arzneiverordnungs-Report 2010 (AVR) erschienen (1). Wie auch in den vergangenen Jahren bringen wir in Anlehnung daran in dieser Januar-Ausgabe eine tabellarische Übersicht über die 36 im Jahre 2009 neu auf den Markt gekommenen Arzneimittel mit neuen Wirkstoffen. Den meisten Leserinnen und Lesern werden viele dieser Präparate in der täglichen Praxis kaum begegnen. Trotzdem nennen wir die Wirkstoffe, ihre Gruppenzugehörigkeit, die Handelsnamen, die Indikationen, eine kurze Bewertung und die Preise. Tab. 1 gibt Informationen, die erkennen lassen, in welchen Bereichen sich Neuerungen ergeben haben und welche Preise hierfür zu bezahlen sind. Traditionsgemäß werden die Bewertungen im AVR nach dem System von Fricke gegeben und mit Buchstaben gekennzeichnet (vgl. Tab. 1). Mit diesem pharmakologisch orientierten Schema sind die Neuerungen zwar von Jahr zu Jahr vergleichbar darzustellen, aber das genaue Wirkprofil, gegebenenfalls der zusätzliche Nutzen eines neuen Arzneimittels kann mit einem so einfachen Buchstaben-Code natürlich nicht ausreichend beschrieben werden. Eine ausführlichere Begründung findet sich im Text des AVR. Einige Wirkstoffe wurden auch vom ARZNEIMITTELBRIEF oder von der Arzneimittelkommission der deutschen Ärzteschaft (2) bewertet (s. Literatur). Schließlich werden vom AVR auch die Tagestherapiekosten genannt, d.h. der Preis, den die gesetzlichen Krankenkassen zu bezahlen haben für eine Tagesdosis, die von der WHO für jedes Arzneimittel einheitlich definiert worden ist (DDD = Defined daily dose). Der Sinn dieser Preisangaben kann es nicht sein, ökonomische Empfehlungen für die aktuelle Verordnung zu entwickeln, vielmehr ergeben diese Preise in ihrer Gesamtheit ein einheitlich berechnetes Profil, in das der Preis für ein neues Arzneimittel vergleichend eingeordnet werden kann.
Dreizehn der 36 neuen Arzneimittel wurden der Gruppe A zugeordnet (s.o. und Tab. 1). Innovation im Sinne des AVR bezieht sich vornehmlich auf die Molekülstruktur und bedeutet keineswegs immer, dass mit dem Wirkstoff auch ein therapeutischer Fortschritt verbunden ist. Z.B. ist das erste in Tab. 1 genannte Arzneimittel, Agomelatin (Valdoxan®), zwar nach seiner Molekülstruktur eine Innovation (A), nach seiner klinischen Bedeutung bei der Behandlung der Depression aber noch nicht zu beurteilen (D). Überzeugende Vergleichsuntersuchungen mit anderen Antidepressiva fehlen. Trotzdem entstehen für Valdoxan® Tagestherapiekosten von 2,20 € (zum Vergleich: Citalopram 0,41 €, Doxepin 0,52 €). Der Preis orientiert sich also offensichtlich nicht an der Wirksamkeit. Weitere Beispiele für chemische Innovationen, die trotz eines hohen Preises offenbar keinen klinischen Fortschritt bringen, sind das Antianginosum Ranolazin (Ranexa® = A/D) und der IL-Rezeptor-Antagonist Tocilizumab (RoActemra® = A/C). Zu Tocilizumab gibt es mittlerweile einen Rote-Hand-Brief wegen einer tödlichen Anaphylaxie bei der Infusion (3). Trotz ihres bisher nicht gezeigten therapeutischen Stellenwerts wurden die genannten Arzneimittel im Jahr der Zulassung jeweils mehr als 10.000 mal verordnet. Ein weiteres krasses Beispiel für einen hohen Preis trotz wenig überzeugenden Werts ist der monoklonale Antikörper Catumaxomab (Removab®), der bei malignem Aszites eingesetzt werden soll. Ein Therapiezyklus (10 Tage) kostet 14.626,00 € und erspart dem Patienten im Mittel vier Punktionen in der palliativmedizinischen Versorgung, ohne das Leben zu verlängern. Der Preis ist in Anbetracht der geringen Vorteile für den Patienten unangemessen hoch.
Besonders hochpreisig sind auch die sechs innovativen Arzneimittel für seltene Krankheiten (Orphan drugs). Das ist zunächst verständlich: hohe Entwicklungskosten sind notwendig gewesen für Arzneimittel, die später z.T. nur bei wenigen Patienten angewandt werden. In der Vergangenheit hat sich aber gezeigt, dass aus diesen „Nichebustern” sogar „Blockbuster” mit Milliarden-Umsätzen werden können, wenn sich nämlich ihre Anwendungsgebiete nach der Zulassung rasch ausweiten (12). Auf derart „erfolgreiche” Arzneimittelkarrieren, z.B. Glivec® (myelodysplastische Syndrome) oder Tracleer®, Ventavis®, Revatio®, Thelin® (pulmonale Hypertonie), haben wir hingewiesen. Diese Vorgehensweise, Erweiterung der Indikation, Zunahme der Verordnungshäufigkeit bei gleichem Abgabepreis, wird mittlerweile häufig praktiziert. Im letzten Jahr hat z.B. die europäische Arzneimittelagentur (EMA) und auch die FDA die erleichterte Weiterentwicklung von Davunetid als Orphan drug zur Behandlung einer seltenen supranuklearen Hirnatrophie genehmigt (13). Es sind aber bereits Studien unterwegs zum Einsatz von Davunetid bei der Alzheimer-Demenz.
Aber auch die Preise der Analogpräparate (Gruppe C) orientieren sich ganz offensichtlich nicht an dem zum Zeitpunkt der Zulassung meistens unklaren Zusatznutzen. Als Beispiel soll Rosuvastatin (Crestor®) herausgegriffen werden, das sechste nun zugelassene Statin. Es hat einige günstige pharmakologische Eigenschaften (gut lebergängig, nur geringe Metabolisierung über Zytochrome, daher wenig Arzneimittelinteraktionen, lange Halbwertszeit). Die am häufigsten zitierte klinische Untersuchung ist die JUPITER-Studie (14). Sie zeigte die signifikante, aber nicht relevante Wirksamkeit von Rosuvastatin auch in der primären Prävention kardiovaskulärer Komplikationen, ohne dass mit anderen Statinen verglichen wurde. Auch sonst fehlen vergleichende Untersuchungen. Ein relevanter Fortschritt ist nicht zu erwarten. Trotzdem waren die Tagestherapiekosten nach der Marktzulassung (15.1.2009) zunächst 1,61 €. (Simvastatin: 0,30 €, Pravastatin: 0,40 €, Fluvastatin: 0,39 €, Atorvastatin = Sortis®: 1,08 €). Anfang 2010 wurde durch den Gemeinsamen Bundesausschuss (G-BA) entschieden, dass die Festbetragsregelung auf Rosuvastatin angewandt werden muss. Die Erstattungshöchstgrenze für die Tagesdosis wurde ab 1.2.2010 auf 0,54 € festgesetzt, ab 1.9.2010 auf 0,40 €. Der Hersteller hat die Preise jedoch nicht auf Festbetragsniveau gesenkt, sondern sogar heraufgesetzt. Beispiel: Crestor® 10 mg, 100 Tbl. Verkaufspreis: 141,19 €, Festbetrag: 27,20 €, Differenz: 113,99 €. Den Differenzbetrag muss ein gesetzlich krankenversicherter Patient selbst zahlen. Das Beispiel zeigt, wie rücksichtslos die Preis-Kalkulation der Hersteller abgehoben sein kann vom Preis vergleichbarer Arzneimittel. Das hat damit zu tun, dass in Deutschland so hoch wie eben möglich kalkuliert wird. Insgesamt hat sich in dieser Situation aber das deutsche Festbetragssystem als Regulierungsinstrument bei der Preisgestaltung im Generika-Markt bewährt.
Bei der Darstellung der neu zugelassenen Arzneimittel werden also auch die grundlegenden Probleme des deutschen Arzneimittelmarkts deutlich. Im vorigen Jahr schrieben wir bei der Vorstellung der 2008 neu auf den Markt gekommenen Arzneimittel: „Das Hauptproblem mehrerer neuer Wirkstoffe ist das offensichtlich ungünstige Kosten-Nutzen-Verhältnis, sofern dies überhaupt zum Zeitpunkt der Zulassung abzuschätzen ist.” Daran hat sich auch 2009 nichts geändert. Das gilt nicht nur für die neu zugelassenen, sondern auch für ältere patentgeschützte Arzneimittel. Auch darauf geht der AVR ein. Zwar werden Arzneimittel aus dieser Gruppe von Jahr zu Jahr weniger verordnet – man kann offenbar in weiten Bereichen darauf verzichten – aber der Preis pro Verordnung und auch der Umsatz steigen kontinuierlich. Die Preise der neuen patentgeschützten Arzneimittel sind (sehr) hoch. Sie machen etwa 50% des Gesamtumsatzes aus. Das ist das Ergebnis einer langjährigen Entwicklung, die damit zusammenhängt, dass fast nur in Deutschland (sowie Malta und Dänemark) die Preise neuer Arzneimittel bisher allein von den Herstellern bestimmt werden und sofort auch von den gesetzlichen Krankenkassen übernommen werden müssen (15). Die Hersteller vertrauen offenbar darauf, dass Ärzte und Patienten – auch wenn die Datenlage dürftig ist – an die Überlegenheit neuer Arzneimittel glauben oder doch leicht zu diesem Glauben hingeführt werden können.
Insgesamt werden von Jahr zu Jahr aber nicht weniger, sondern mehr Arzneimittel verordnet und zwar Generika. Der Mehrverbrauch ist plausibel, denn Patienten mit häufigen Krankheiten (Hypertonie, Diabetes mellitus u.ä.) waren und sind oft unterversorgt (16). Der zusätzliche Bedarf in diesem Bereich wird im wesentlichen von Generika gedeckt. Die Verordnungszahlen haben hier erheblich zugenommen, prozentual stärker als der Umsatz. Der Preis pro Tagesdosis hat also deutlich abgenommen. Die Entwicklung bei den Generika ist umgekehrt wie bei den patentgeschützten Arzneimitteln.
Verglichen mit anderen europäischen Ländern sind in Deutschland die Preise für patentgeschützte Arzneimittel, aber auch für Generika, besonders hoch. Das geht beispielhaft aus einem Vergleich der Apothekenverkaufspreise in Deutschland und Schweden hervor, über den im AVR (1) berichtet wird. Danach sind die 50 umsatzstärksten Generika in Schweden etwa 50% billiger als in Deutschland. Daraus ergäbe sich beim Einkauf in Schweden ein Einsparpotenzial von 1,6 Mrd. € (ohne Berechnung der Mehrwertsteuer 1,1 Mrd. €). Bei den patentgeschützten Arzneimitteln sind die Einsparpotenziale ähnlich.
Warum müssen die deutschen Versicherten diese hohen Preise zahlen? Daran muss sich etwas ändern. Der Arzneimittelmarktmarkt reguliert sich nicht selbst. Ein Gesetz zur Neuordnung des Arzneimittelmarkts (AMNOG) war dringend überfällig. Wir haben ausführlich darüber berichtet (17). Nun wird erstmals vorgeschrieben, dass neue Arzneimittel, die mit einem allein vom Hersteller kalkulierten Preis auf den Markt kommen, nach ihrer Zulassung einer frühen Nutzenbewertung durch den G-BA unterzogen werden und danach der Preis in einer Vereinbarung des GKV Spitzenverbandes mit dem Hersteller festgesetzt wird. Auch bei den Arzneimitteln für seltene Erkrankungen gibt es Preisvereinbarungen. Falls sie einen Umsatz von mehr als 50 Mio. € pro Jahr haben, wird auch bei „Orphan Drugs” eine frühe Nutzenbewertung als Grundlage der Preisverhandlungen durchgeführt. Wir sind gespannt, wie sich das Gesetz dauerhaft auf das Preisniveau der neuen Arzneimittel auswirken wird. In diesem Jahr kann man sicher noch keine Effekte erwarten.
Literatur
- Schwabe, U., und Paffrath, D.:Arzneiverordnungs-Report 2010. Springer-Verlag Berlin Heidelberg New York,2010.
- http://www.akdae.de/Arzneimitteltherapie/NA/Archiv/index.html Link zur Quelle
- http://www.akdae.de/Arzneimittelsicherheit/DSM/Archiv/2010-129.html Link zur Quelle
- AMB 2009, 43, 45. Link zur Quelle
- AMB 2006, 40,77. Link zur Quelle
- AMB 2009, 43, 09. Link zur Quelle
- AMB 2004, 38, 53 Link zur Quelle ; AMB 2003, 37,23 Link zur Quelle ; AMB 2003, 37, 39c. Link zur Quelle
- AMB 2010, 44,03 Link zur Quelle ; AMB 2009, 43,67 Link zur Quelle ; AMB 2009, 43,68. Link zur Quelle
- AMB 2007, 41,50. Link zur Quelle
- AMB2010, 44,19 Link zur Quelle ; AMB 2009, 43, 31aLink zur Quelle ; AMB 2008, 42, 05. Link zur Quelle
- AMB2006, 40, 89. Link zur Quelle
- AMB2008, 42, 73. Link zur Quelle
- http://www.ema.europa.eu/ Link zur Quelle
- Ridker,P.M., et al. (JUPITER = Justification for the Use of statins in Prevention:an Intervention Trial Evaluating Rosuvastatin): N.Engl. J. Med. 2008, 359, 2195. Link zur Quelle Vgl. AMB 2009, 43, 04 Link zur Quelle; AMB 2010, 44, 31. Link zur Quelle
- AMB2008, 42, 25 Link zur Quelle ; AMB 2008, 42, 65. Link zur Quelle
- Kotseva,K., et al. (EUROASPIRE = EUROpean Action on Secondary Preventionby Intervention to Reduce Events): Lancet 2009, 373,929. Link zur QuelleVgl. AMB 2009, 43, 46. Link zur Quelle
- AMB2010, 44, 89. Link zur Quelle
- Held,T.K., et al.: Internist 2010, 51, 863. Link zur Quelle